Número Atual: Outubro-Dezembro 2018 - Volume 2 - Número 4
- Imprimir
- Indicar
- Estatísticas
- (0)
Comentários - Como Citar
- Download da Citação
- Artigos Relacionados
-
Outros dos
Autores
Artigo Original
Dieta de restrição à proteína do leite de vaca: aderência e rotulagem dos alérgenos
Cow's milk protein elimination diet: adherence and allergen labeling
Alyne Doriguello Brisotti1; Cynthia Mafra Fonseca de Lima2; Giovanna Hernandes y Hernandes1; Lene Garcia Barbosa1; Maria Cecília Cury Chaddad3; Ariana Campos Yang2
DOI: 10.5935/2526-5393.20180059
1. Escola de Ciências Médicas da Universidade Anhembi Morumbi, Curso de Medicina - São Paulo, SP
2. Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo, Serviço de Imunologia Clínica e Alergia - São Paulo, SP
3. Pontifícia Universidade Católica, Curso de Direito - São Paulo, SP
Endereço para correspondência:
Giovanna Hernandes y Hernandes
E-mail: gi_hyh@hotmail.com
Submissão em: 17/09/2018
Aceite em: 01/12/2018
Não foram declarados conflitos de interesse associados à publicação deste artigo.
RESUMO
INTRODUÇÃO: Alergia alimentar é uma grande preocupação de saúde pública, pois afeta 3-5% dos adultos e 8% das crianças mundialmente. Alergia à proteína do leite de vaca (APLV) é a alergia alimentar mais comum em crianças. Reações alérgicas graves e fatais podem ocorrer em qualquer idade, e o tratamento consiste em remover o leite de vaca e seus derivados da dieta. A rotulagem adequada dos alimentos fornece informações sobre os ingredientes alergênicos.
OBJETIVOS: Avaliar a eficácia da dieta de eliminação em pacientes com APLV IgE-mediada e características dos sintomas após exposição acidental.
MÉTODO: Estudo prospectivo com portadores de APLV IgE-mediada atendidos no Serviço de Imunologia Clínica e Alergia do HC-FMUSP, sob dieta de restrição à proteína do leite de vaca. Os pacientes foram avaliados inicialmente através de entrevista oral e por contato telefônico, após 6 meses. Este estudo foi realizado antes que os atuais regulamentos brasileiros de rotulagem de alimentos entrassem em vigor.
RESULTADOS: Foram incluídos 23 pacientes. A idade média foi de 10,1 anos, e 14 (60,8%) eram do sexo masculino. Após 6 meses, 7 apresentaram reação alérgica após exposição acidental. Destes, 2 apresentaram reações graves após contato com baixos níveis de proteínas do leite. Os cuidadores de todos os pacientes confirmaram fazer leitura regular dos rótulos. No primeiro contato, 14 pacientes estavam sob restrição de alimentos com a informação “pode conter traços de leite” nos rótulos. Após 6 meses, apenas 7 ainda estavam mantendo esta restrição.
CONCLUSÃO: Um grupo de pacientes permaneceu com dieta de restrição, inclusive a traços de leite, reiterando a importância da padronização e transparência em relação aos ingredientes alergênicos nos rótulos. Algumas reações ocorreram após a ingestão de alimentos derivados do leite, enfatizando a necessidade de reforço periódico da adesão à dieta de restrição e da prevenção em situações de risco, como festas e escola.
Descritores: Hipersensibilidade alimentar, rotulagem de alimentos, hipersensibilidade a leite.
INTRODUÇÃO
A alergia alimentar é alvo de importante preocupação no que tange à saúde pública, pois atinge até 3-5% dos adultos e 8% das crianças em todo o mundo1. Em relação à população brasileira, estimase que a prevalência seja de aproximadamente 6% em menores de três anos, e de 3,5% em adultos2. As reações adversas aos alimentos são quaisquer reações anormais à ingestão de alimentos ou aditivos alimentares, que podem ser classificadas em tóxicas e não tóxicas. As reações tóxicas dependem da substância ingerida, como, por exemplo, toxinas bacterianas presentes em alimentos contaminados, ou das propriedades farmacológicas de determinadas substâncias presentes em alimentos, como a cafeína no café, ou a tiramina em queijos maturados. As reações não tóxicas são aquelas que dependem da susceptibilidade individual e podem ser classificadas em: não imuno-mediadas (intolerância alimentar) ou imuno-mediadas (hipersensibilidade alimentar ou alergia alimentar)3,4.
As reações de hipersensibilidade aos alimentos podem ser classificadas em reações mediadas por IgE, reações não mediadas por IgE e reações mistas (mediadas por IgE e diversas células do sistema imunológico). A reação mediada por IgE caracterizase pela sensibilização a proteínas presentes nos alimentos, na qual o organismo produz anticorpos IgE específicos para determinada proteína presente em um alimento. Estes anticorpos se fixam aos receptores de mastócitos e basófilos. Após contatos posteriores com o mesmo alimento, ocorre a ligação da proteína com a IgE presentes nestas células, levando à liberação de substâncias inflamatórias, que promoverão as diversas manifestações clínicas características da reação de hipersensibilidade do tipo I, como urticária aguda, angioedema, broncoespasmo e até anafilaxia. Esta última é uma reação aguda grave e potencialmente fatal.
Já as reações não mediadas por IgE, são aquelas não imediatas, que geralmente são mediadas por células, principalmente os linfócitos. Caracterizam-se por um quadro clínico mais prolongado, como proctite, enteropatia induzida pela proteína alimentar e enterocolite induzida por proteína alimentar5,6.
A alergia alimentar é mais comum em crianças. Os alimentos mais comumente implicados com alergia alimentar na população de crianças são o leite de vaca, ovo e trigo, ao passo que, entre adultos, amendoim, nozes e frutos do mar são mais comuns. O leite é o principal alimento entre os alérgenos alimentares identificados na população pediátrica. Apesar da real dimensão da alergia à proteína do leite de vaca (APLV) na população geral ser desconhecida, devido à variabilidade das populações estudadas e dos métodos aplicados, tem sido documentado uma incidência em crianças nos primeiros anos de vida que varia entre 0,3% e 7,5%7-9. Quando o método de avaliação utilizado foi o autorrelato, esta incidência variou entre 5% e 15%.8 Em um estudo brasileiro, foi demonstrada uma prevalência de 5,4%, e a incidência de 2,2%10.
As reações graves e fatais podem ocorrer em qualquer idade. No Brasil, as proteínas do leite de vaca são importante causa de alergia, com vários casos registrados de reações graves, inclusive fatais.
O principal tratamento preconizado para a APLV é a exclusão do alimento da dieta do paciente. No entanto, este alimento está presente de modo constante na culinária habitual, tornando, desta maneira, esta tarefa muito difícil e demandando uma educação intensa e contínua dos pais, cuidadores dos pacientes alérgicos, bem como demanda colaboração da sociedade como um todo11-13.
Apesar de trabalhosa, a prevenção à exposição ao alérgeno é de suma importância, pois uma reação grave pode levar rapidamente ao óbito por choque anafilático13.
Um grande problema enfrentado por esta população no momento da coleta de dados foi a falta de padronização dos rótulos, o que causava confusão e ingestão acidental14,15. Nos consultórios de alergia, os pacientes eram ensinados a reconhecer as diferentes nomenclaturas utilizadas para designar proteínas do leite nos rótulos dos alimentos. No entanto, nem todos seguiam esta recomendação à risca ou os rótulos não eram suficientemente claros, ocorrendo a ingestão acidental14,15.
Em 2016, entrou em vigor no Brasil a RDC nº 26/15, que padronizou o modo pelo qual os rótulos dos alimentos embalados na ausência do consumidor devem declarar os principais alérgenos nos rótulos dos alimentos. No entanto, nas prateleiras e gôndolas dos mercados, rótulos novos ainda dividem espaço com rótulos de produtos fabricados antes de 3 de julho de 2016, que podem continuar sendo comercializados até o final do prazo de validade.
De acordo com a legislação mencionada, o rótulo deve destacar com o nome comum quais os alergênicos presentes como ingrediente (ALÉRGICOS: CONTÉM) e também devem informar se há risco de contaminação cruzada (ALÉRGICOS: PODE CONTER).
Mesmo com a rotulagem adequada, o risco de ingestão acidental persiste, pois existe a possibilidade de contaminação durante o preparo dos alimentos, como nos restaurantes e lanchonetes.
Com o passar dos anos, alguns indivíduos comprovadamente alérgicos evoluem com o desenvolvimento de tolerância ao leite naturalmente, chegando, inclusive, a tolerar pequenas frações de proteínas do leite presentes nos alimentos, sem apresentar sintomas mediante ingestão acidental.
No entanto, outros mantêm a condição de hipersensibilidade, apresentando reações leves, moderadas ou graves, mediante ingestões acidentais. Ainda não está claro o que leva um indivíduo alérgico a desenvolver tolerância com o passar dos anos, e os motivos pelos quais alguns a desenvolvem e outros mantêm-se alérgicos13,16-18.
Este trabalho avaliou o nível de compreensão e adesão dos pacientes às recomendações médicas de observar a presença de proteínas do leite nos rótulos dos alimentos. Também analisou a frequência, gravidade, características do alimento envolvido e situações associadas às reações.
MATERIAL E MÉTODO
Estudo observacional do tipo coorte prospectivo, onde foram acompanhados 23 pacientes atendidos no Ambulatório de Alergia Alimentar do Serviço de Alergia e Imunologia Clínica do HC-FMUSP portadores de APLV IgE mediada, com idades entre de 3 a 40 anos, durante o período de junho de 2014 a junho de 2015. Após assinatura do TCLE, os pacientes ou seus responsáveis foram convidados a responder um questionário contendo perguntas sobre as características de sua doença, hábitos de vida e seu entendimento a respeito dos riscos inerentes à alergia. Após 6 meses do contato inicial, os voluntários foram contatados através de telefone, quando foram questionados sobre leitura de rótulos e características de reações, caso houvesse.
Foram considerados como critérios de inclusão o diagnóstico confirmado de alergia ao leite de vaca do tipo IgE mediada, existência de dados completos no banco de dados eletrônico do setor de Alergia do HC-FMUSP, e os indivíduos participantes assinaram a concordância por escrito com o Termo de Consentimento Livre e Esclarecido-TCLE. Como critérios de exclusão, consideramos a impossibilidade de contato telefônico e alergia ao leite de vaca não confirmada ou não IgE mediada.
Este trabalho foi aprovado pelo Comitê de ética e pesquisa do HC-FMUSP, com CAAE n° 43127015.5.0000.5492.
RESULTADOS
Foram avaliados um total de 23 pacientes com idade média de 10,1 anos, sendo que 14 (60,8%) eram do sexo masculino. Em relação ao perfil clínico dos pacientes no início do estudo, observamos que 12 (52,1%) pacientes apresentavam também história de alergia concomitante a outros alimentos; 15 (65,2%) pacientes apresentavam teste cutâneo de leitura imediata positivo para leite e/ou frações; e 6 (26%) tiveram diagnóstico de APLV IgE mediada confirmado pelo teste de provocação oral para leite.
Quatorze pacientes (60,8%) apresentavam história de pelo menos 1 episódio de anafilaxia relacionada à ingestão de leite.
Em relação à ingestão de traços de leite19, observamos que 14 (60,8%) apresentavam história de reações prévias, restringindo traços de leite de suas dietas, enquanto os demais 9 (39,1%) toleravam a ingestão de traços, evitando apenas a ingestão de derivados do leite e o alimento in natura.
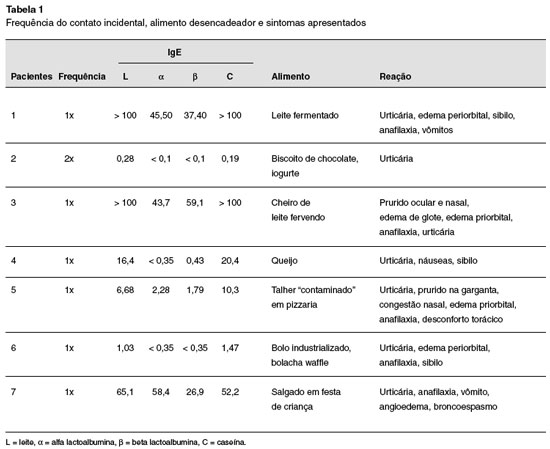
Após seis meses, 7 pacientes apresentaram reações alérgicas mediante contato acidental. A urticária foi a reação mais prevalente, seguida da anafilaxia. Destes pacientes, 3 apresentaram reação após ingestão de alimentos claramente derivados de leite. No entanto, 2 pacientes apresentaram reação desencadeada por exposição à mínimas quantidades de proteína (Tabela 1). Dos 14 pacientes que evitavam ingestão de traços de leite, apenas 7 mantiveram essa restrição.
Todos os cuidadores relataram que fizeram regularmente a leitura de rótulos. No entanto, os cuidadores de 19 pacientes relataram ter tido dificuldade em identificar os sinônimos de leite nos rótulos. Cuidadores de 16 pacientes relataram que recorreram ao Serviço de Atendimento ao Consumidor (SAC) para tirar dúvidas em relação aos rótulos dos alimentos.
DISCUSSÃO
Em nossa amostra, observamos que 2 pacientes apresentaram reações graves relacionadas à pequenas quantidades de proteínas (leite fervendo e talher contaminado), o que nos mostra que a ingestão acidental continua sendo uma preocupação na condução dos casos de pacientes alérgicos.
O conceito de “traço” pode ser perigoso, uma vez que o potencial de contaminação cruzada de alérgenos não é uniforme em toda a linha de produção do alimento, e isso pode resultar em quantidade significativa de alérgenos não intencional contaminando o alimento, mas que devido ao conceito de “traço”, pode acabar sendo ingerido inadvertidamente20.
Por isso, a legislação que trata das regras de rotulagem dos principais alergênicos adotou terminologia mais abrangente, determinando que os rótulos sinalizem de modo mais amplo se há risco de contaminação cruzada (ALÉRGICOS: PODE CONTER), de modo que haja menor margem de interpretação equivocada sobre a dimensão do risco envolvido.
Os indivíduos alérgicos, seus pais e cuidadores são orientados a evitar não só a ingestão do leite e derivados, mas também qualquer alimento industrializado que possa conter leite. Pequenas quantidades das proteínas do leite têm o potencial de promover reações graves em pacientes alérgicos12,14,21.
Essas situações de escape devem alarmar os pais e alergistas quanto à ambiguidade presente nas rotulagens de produtos de supermercado. Os alergistas, portanto, devem continuar a educar e reforçar a importância de seus pacientes terem conhecimento sobre esses problemas, que podem ser abordados pela aplicação rigorosa das leis de rotulagem atuais, bem como pela expansão da regulamentação atual para outros produtos, como cosméticos, produtos de higiene, medicação, além dos alimentos preparados em serviço de alimentação20.
Quando estamos diante de um resultado que mostra anafilaxia como a segunda manifestação mais comum nessa casuística, mostramos a importância e relevância da preocupação com a ingestão de alimentos em pacientes alérgicos, podendo ter desfecho fatal.
Com isso, observamos que os pacientes que mais se preocupavam com a leitura do rótulo a fim de evitar reação alérgica eram aqueles que eram mais suscetíveis, isto é, aqueles que manifestavam sintomas por contato, ingestão ou inalação do alérgeno, ou aqueles que necessitaram de ser hospitalizados devido anafilaxia. Além disso, devido à impossibilidade de controlar totalmente o paciente alérgico, uma vez que a maioria dos pacientes são crianças, houve episódios de escape, o que deixa pais e pacientes mais alertas com relação à gravidade do contato com o alimento que lhe causa alergia. Em nossa amostra, observamos reações que ocorreram com alimentos claramente derivados de leite, enfatizando a necessidade de reforço periódico da aderência à dieta de restrição e prevenção em situações de risco, como festas, escola e casa de familiares.
O erro durante a leitura dos rótulos é um problema grave, pois pode ter repercussões fatais22,23, razão pela qual é importante que os rótulos tragam informações consistentes e padronizadas sobre a presença ou o risco de presença dos principais alergênicos10. Por outro lado, os pacientes que desenvolvem tolerância com o passar do tempo, não se importam tanto com a leitura de rótulo e, dessa forma, com a frequente exposição ao alérgeno ocorre o desenvolvimento natural de tolerância.
É sabido, também, que os consumidores com alergia alimentar muito comumente são orientados a evitar alguns produtos, mas desconhecem quais são os riscos que os mesmos oferecem e quais as repercussões de sua ingestão, ainda que acidental24,25.
A maioria dos pacientes que relataram reações anafiláticas após o período de 6 meses, apresentava níveis altos de caseína. No entanto, observamos que um destes pacientes anafiláticos apresentava níveis baixos de caseína.
O desenvolvimento de tolerância, ainda que não bem esclarecido pela literatura, foi evidenciado de maneira significativa, o que nos chama a atenção para possíveis estudos que possam esclarecer e ampliar esse mecanismo para os pacientes com alergia alimentar.
CONCLUSÃO
A alergia alimentar é um problema de saúde publica que demanda uma educação intensa e contínua dos pais e dos pacientes alérgicos, para evitar contato com os alimentos que desencadeiam os sintomas.
As famílias com membro portador de APLV relatam que há dificuldade com os sinônimos desconhecidos nos rótulos, resultando em anafilaxias acidentais.
Em nossa amostra, observamos reações que ocorreram com alimentos claramente derivados de leite, enfatizando a necessidade de reforço periódico da aderência à dieta de restrição e prevenção em situações de risco, como festas, escola e casa de familiares.
O estudo mostra a necessidade e a importância da transparência da indústria alimentícia no que diz respeito à informação consistente e padronizada nos rótulos sobre a presença ou risco de contaminação com os principais alergênicos, uma vez que parte da amostra ainda apresentava a necessidade de excluir pequenas quantidades de leite na dieta, inclusive traços de leite. A anafilaxia, no estudo, foi a segunda manifestação mais comum, mostrando a importância e relevância da preocupação com a ingestão de alimentos em pacientes alérgicos, podendo ter desfecho fatal.
REFERÊNCIAS
1. Gupta R, Springsten E, Warrier M, Smith B, Kumar R, Pongracic J, et al. The prevalence, severity, and distribution of childhood food allergy in the United States. Pediatrics. 2011;128:e9-e17.
2. Sociedade Brasileira de Pediatria; Associação Brasileira de Alergia e Imunopatologia. Consenso Brasileiro sobre Alergia Alimentar. 2007. Rev Bras Alerg Imunopatol. 2008;31(2):66-89.
3. Fiocchi A, Brozek J, Schünemann H, Bahna SL, von Berg A, Beyer K, et al. World Allergy Organization (WAO) diagnosis and rationale for action against cow’s milk allergy (DRACMA) guidelines. Pediatric Allergy and Immunology. 2010;21(S21):1-125.
4. Venter C, Arshad SH. Epidemiology of food allergy. Pediatric Clinics of North America. 2011;58(2):327-49.
5. Asero R, Ballmer-Weber BK, Beyer K, Conti A, Dubakiene R, Fernandez-Rivas M, et al. IgE-mediated food allergy diagnosis: Current status and new perspectives. Mol Nutr Food Res. 2007;51(1):135-47.
6. Vieira T, Cunha L, Neves E, Falcão H. Diagnostic usefulness of component-resolved diagnosis by skin prick tests and specific IgE to single allergen components in children with allergy to fruits and vegetables. Allergologia et Immunopathologia. 2014;42(2):127-35.
7. Associação Brasileira de Alergia e Imunopatologia, Sociedade Brasileira de Alimentação e Nutrição. Guia prático de diagnóstico e tratamento da alergia às proteínas do leite de vaca mediada pela imunoglobulina E. Rev Bras Alerg Imunopatol. 2012;35(6):203-33.
8. Host A. Frequency of cow’s milk allergy in childhood. Ann Allergy Asthma Immunol. 2002;89:33-7.
9. Keil T. Epidemiology of food allergy: what’s new? A critical appraisal of recent population-based studies. Curr Opin Allergy Clin Immunol. 2007;7:259-63.
10. Chaddad, MCC. Rotulagem de alimentos: o direito à informação, à proteção da saúde e à alimentação da população com alergia alimentar. Curitiba: Juruá; 2014. p.268.
11. Sicherer SH, Sampson HA. Food allergy: epidemiology, pathogenesis, diagnosis, and treatment. J Allergy Clin Immunol. 2014;133(2):291-307.
12. Vandenplas Y, De Greef E, Devreker T. Treatment of cow's milk protein allergy. Pediatr Gastroenterol Hepatol Nutr. 2014;17(1):1-5.
13. Warren CM, Gupta RS, Sohn MW. Differences in empowerment and quality of life among parents of children with food allergy. Ann Allergy Asthma Immunol. 2015;114(2):117-25.
14. Pape SB. “May Contain” labelling: adequate consumer warning or unnecessarily defensive manufacturer behaviour? Journal of Consumer Policy. 2009:32;(2)165.
15. Taylor SL, Hefle SL. Food allergen labeling in the USA and Europe. Curr Opin Allergy Clin Immunol. 2006;6(3):186-90.
16. Høst A, Jacobsen HP, Halken S, Holmenlund D. The natural history of cow's milk protein allergy/intolerance. Eur J Clin Nutr. 1995;49 Suppl 1:S13-8.
17. Høst A. Cow's milk protein allergy and intolerance in infancy. Some clinical, epidemiological and immunological aspects. Pediatr Allergy Immunol. 1994;5(5 Suppl):1-36.
18. Host A, Halken S. Cow's milk allergy: where have we come from and where are we going? Endocr Metab Immune Disord Drug Targets. 2014;14(1):2-8.
19. Taylor SL, Baumert JL, Kruizinga AG, Remington BC, Crevel RW, Brooke-Taylor S, et al. Establishment of Reference Doses for residues of allergenic foods: report of the VITAL Expert Panel. Food Chem Toxicol. 2014;63:9-17.
20. Turner PJ, Gowland MH, Sharma V, Ierodiakonou D, Harper N, Garcez T, et al. Increase in hospital admissions due to anaphylaxis but no increase in fatalities: an analysis of UK national anaphylaxis data, 1992-2012. J Allergy Clin Immunol. 2015;135:956-963.e1.
21. Pieretti MM, Chung D, Pacenza R, Slotkin T, Sicherer SH. Audit of manufactured products: use of allergen advisory labels and identification of labeling ambiguities. J Allergy Clin Immunol. 2009;124(2):337-41.
22. Joshi P, Mofidi S, Sicherer SH. Interpretation of commercial food ingredient labels by parents of food-allergic children. J Allergy Clin Immunol. 2002;109(6):1019-21.
23. Blom W, Michelsen-Huisman A, van Os-Medendorp H, van Duijn G, de Zeeuw-Brouwer M, Versluis A, et al. Accidental food allergy reactions: products and undeclared ingredients. Journal of Allergy and Clinical Immunology. 2018;142(3):865-75.
24. Mills ENC, Valovirta E, Madsen C, Taylor SL, Vieths S, Anklam E, et al. Information provision for allergic consumers: where are we going with food allergen labeling? Allergy. 2004;59:1262-8.
25. Vieira MC, Morais MB, Spolidoro JV, Toporovski MS, Cardoso AL, Araujo GT, et al. A survey on clinical presentation and nutritional status of infants with suspected cow’s Milk allergy. BMC Pediatrics. 2010;10:25.