Número Atual: Outubro-Dezembro 2019 - Volume 3 - Número 4
- Imprimir
- Indicar
- Estatísticas
- (0)
Comentários - Como Citar
- Download da Citação
- Artigos Relacionados
-
Outros dos
Autores
ARTIGO ESPECIAL
Guia prático da Associação Brasileira de Alergia e Imunologia para o diagnóstico e tratamento das urticárias baseado em diretrizes internacionais
A practical guide of the Brazilian Association of Allergy and Immunology to the diagnosis and treatment of urticaria based on international guidelines
Luis Felipe Ensina1; Solange Oliveira Rodrigues Valle2; Régis Albuquerque Campos3; Rosana Agondi4; Paulo Criado5; Roberta Buense Bedrikow6; Joachim W. Fluhr7; Dirceu Solé1; Torsten Zuberbier7
DOI: 10.5935/2526-5393.20190052
1. Universidade Federal de São Paulo - São Paulo, SP, Brasil
2. Universidade Federal do Rio de Janeiro - Rio de Janeiro, RJ, Brasil
3. Universidade Federal da Bahia - Salvador, BA, Brasil
4. Universidade de São Paulo - São Paulo, SP, Brasil
5. Faculdade de Medicina do ABC - São Paulo, SP, Brasil
6. Santa Casa de Misericórdia de São Paulo - São Paulo, SP, Brasil
7. Charité - Universitätsmedizin Berlin - Berlim, Alemanha
Endereço para correspondência:
Luis Felipe Ensina
E-mail: 100alergia@gmail.com
Submetido em: 02/12/2019
Aceito em: 16/12/2019.
Não foram declarados conflitos de interesse associados à publicação deste artigo.
RESUMO
A urticária crônica espontânea afeta mais de um milhão de brasileiros e impacta significativamente em sua qualidade de vida. Para atualizar as recomendações quanto ao seu diagnóstico e tratamento, especialistas de todo o mundo reúnem-se a cada quatro anos em Berlim e revisam todas as novas evidências que justifiquem modificações na diretriz internacional. Este artigo discute as principais recomendações propostas na versão atual da diretriz.
Descritores: Urticária, angioedema, diagnóstico, tratamento.
INTRODUÇÃO
O objetivo deste guia é discutir de forma prática as principais recomendações da versão atual das Diretrizes Internacionais para a Definição, Classificação, Diagnóstico e Tratamento da Urticária. Apresentaremos os principais conceitos relacionados à definição, classificação e fisiopatologia da doença, e discutiremos as recomendações propostas na última revisão das diretrizes. A revisão das diretrizes ocorre a cada quatro anos, sendo que a presente foi discutida durante reunião em Berlim no final de 2016, e publicada no início de 2018. Contando com a participação de mais de 250 especialistas de 25 países, incluindo o Brasil, e chancelada pela Associação Brasileira de Alergia e Imunologia e pela Sociedade Brasileira de Dermatologia, as diretrizes devem ser usadas como documento de referência para o manejo da urticária1.
As diretrizes são desenvolvidas com base na metodologia proposta pela Cochrane e GRADE (Grading of Recommendations Assessment, Development and Evaluation working group). Brevemente, especialistas em urticária propõem perguntas-chaves a respeito da doença. Em seguida é feita uma revisão da literatura, sendo selecionados e analisados os artigos mais relevantes, e elaboradas respostas baseadas nas evidências disponíveis. Assim, uma resposta pode "sugerir" ou "recomendar" determinada conduta, de acordo com uma maior ("recomendar") ou menor ("sugerir") força de evidência científica. A metodologia permite ainda que a experiência dos especialistas também seja levada em conta para cada recomendação, principalmente quando não existem evidências suficientes. Finalmente, em uma reunião presencial, cada uma das respostas será avaliada por uma plenária, e será aprovada se houver um mínimo de 75% de votação a favor1.
A seguir, apresentamos as principais recomendações propostas pelo documento.
DEFINIÇÃO E CLASSIFICAÇÃO
De acordo com as diretrizes, a urticária é definida como uma condição determinada pelo aparecimento de urticas, angioedema ou ambos. A urtica é caracterizada por uma lesão com edema central de tamanho variável, quase sempre circundada por eritema, sensação de prurido ou queimação, e natureza fugaz, com a pele voltando ao seu aspecto normal entre 30 minutos e 24 horas (Figura 1). O angioedema, por sua vez, se apresenta como edema súbito e pronunciado da derme inferior e subcutâneo, ou mucosas, com sensação de dor mais do que de prurido no local, e resolução mais lenta que as urticas, podendo durar até 72 horas (Figura 2)1.
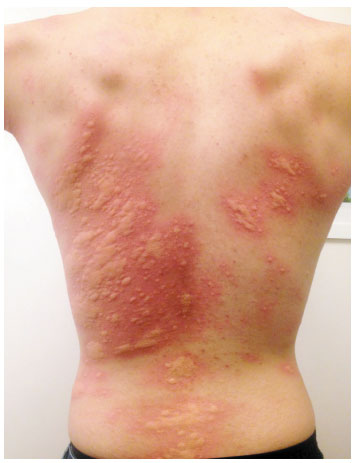
Figura 1 Urticas (arquivo pessoal - L.F. Ensina)
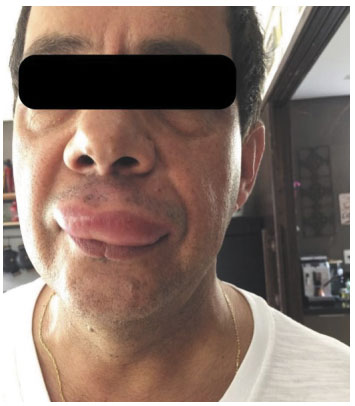
Figura 2 Angioedemas (arquivo pessoal - L.F. Ensina)
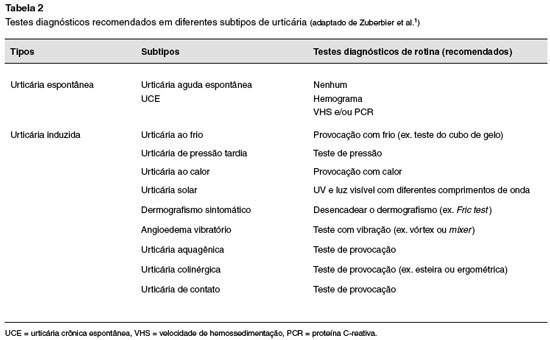
A urticária é classificada de acordo com o tempo decorrido desde o início das manifestações clínicas, sendo considerada aguda quando os sinais e sintomas persistem por menos do que 6 semanas, ou crônica nos casos em que se manifesta diariamente ou quase diariamente por mais do que 6 semanas. A urticária crônica (UC), por sua vez, pode ocorrer espontaneamente, ou ser induzida por estímulos específicos, como frio, calor, pressão, aumento da temperatura corporal, etc. (Tabela 1)1.
DIAGNÓSTICO DA URTICÁRIA
Diagnóstico diferencial da urticária
Recomenda-se considerar diagnósticos diferenciais em todos os pacientes com sinais e sintomas sugestivos de urticária crônica.
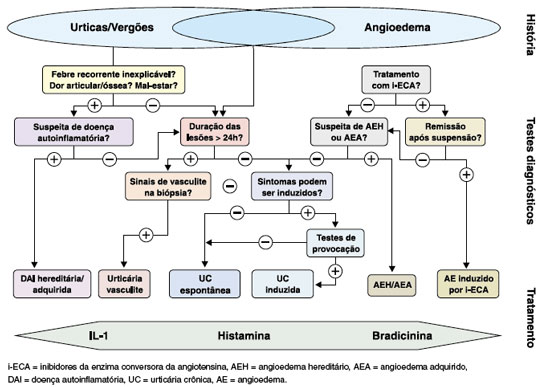
Uma gama de diagnósticos diferenciais deve ser considerada em um paciente que apresenta lesões urticariformes (Figura 3). Embora a urticária crônica seja o diagnóstico mais comum, outros diagnósticos diferenciais devem ser considerados, como: distúrbios mastocitários (incluindo mastocitose), síndrome hipereosinofílica, vasculite cutânea (urticária vasculite), eritema multiforme, lúpus eritematoso e doenças autoinflamatórias. Diante de uma destas suspeitas, pode ser necessária a investigação por exames complementares e biópsia cutânea1.
Urticária vasculite deve ser considerada quando as lesões persistem por mais do que 24 horas no mesmo local, com sensação de ardor, e evolução com máculas hipercrômicas residuais. Os casos suspeitos devem ser confirmados por biópsia cutânea2.
As doenças autoinflamatórias se caracterizam por anormalidades da imunidade inata, constituindo um raro grupo de doenças que geralmente se manifestam por erupções urticariformes e febre, acompanhadas ou não de serosite, artrite, linfadenopatias, envolvimento ocular e/ou do sistema nervoso central2.
A presença de angioedema isolado recorrente requer a investigação quanto ao uso de medicamentos inibidores da enzima de conversão da angiotensina ou anti-inflamatórios não-esteroidais. Outras causas de angioedema, como a deficiência do inibidor de C1 esterase, também devem ser consideradas, especialmente em pacientes com mais casos na família (angioedema hereditário) ou em associação a doenças linfoproliferativas e colagenoses (angioedema adquirido por deficiência do inibidor de C1 esterase). Mais recentemente foi descrito um terceiro tipo de angioedema hereditário com inibidor de C1 normal, associado a mutações no fator XII, ou de origem desconhecida3.
Outro aspecto fundamental está relacionado ao diagnóstico de anafilaxia, uma vez que a urticária aguda pode ser um dos sintomas de uma reação anafilática. Diversas revisões e diretrizes abordam o diagnóstico da anafilaxia na literatura4.
Diagnóstico da urticária aguda
Não é recomendada qualquer medida diagnóstica de rotina na urticária aguda.
A urticária aguda geralmente não necessita de avaliação diagnóstica (Tabela 2). Na maior parte das vezes está associada a infecções virais (principalmente em crianças), mas pode também ocorrer espontaneamente, sem relação com um desencadeante específico (idiopática)5. As exceções ocorrem nos casos em que existe a suspeita de associação com alergia mediada por IgE. No caso da suspeita de alergia mediada por IgE, a realização de testes alérgicos cutâneos ou dosagem sérica de IgE específica devem ser consideradas. Em nosso meio, alimentos e veneno de insetos himenópteros são causas relevantes de urticária IgE mediada6.
Outra causa frequente de urticária aguda, especialmente nos adultos, são os analgésicos e anti-inflamatórios não esteroidais (AINEs). Muitas vezes a urticária por AINEs se manifesta apenas com angioedema, sem o aparecimento de urticas. Os AINEs podem provocar urticária por mecanismos imunológicos ou não imunológicos, sendo o último o mais frequente. É fundamental a investigação adequada destes casos, para que o paciente seja corretamente orientado e não ocorram novas reações7,8.
Outros medicamentos, como os antibióticos, também podem causar urticária aguda. Cuidado especial deve ser considerado nestes casos, para que o paciente não seja erroneamente rotulado de alérgico ao determinado medicamento sem uma investigação adequada7,9.
Diagnóstico das urticárias crônicas
Recomenda-se investigação limitada na urticária crônica. Os exames básicos incluem o hemograma e prova de atividade inflamatória (VHS ou PCR). Na urticária crônica espontânea (UCE) é recomendada a realização de investigação adicional baseada na história clínica e exame físico do paciente, especialmente nos casos de doença mal controlada ou de longa duração.
A utilização de extensa avaliação laboratorial na investigação inicial dos pacientes com UCE para determinação do agente causal não é recomendada (Tabela 2)1. Essa conduta geralmente resulta em aumento do custo da investigação, sem modificar o tratamento10. Assim, são recomendados inicialmente apenas o hemograma completo e uma das provas de atividade inflamatória (PCR e/ou VHS). Estes exames são importantes para excluir possíveis doenças associadas a urticária, tais como infecções crônicas, doenças linfoproliferativas, autoimunes e autoinflamatórias1. Além disso, a PCR tem demonstrado ser um marcador útil para diagnóstico e atividade da urticária. A observação de níveis mais elevados de PCR está diretamente associada a uma urticária mais grave11.
Baseados na história e exame físico do paciente, outros procedimentos diagnósticos podem ser realizados quando houver suspeita de alguma doença associada12. A alergia mediada por IgE geralmente não é causa da UCE, e por isso a dosagem de IgE especifica para diferentes alimentos e alérgenos não tem valor na investigação, e não é recomendada1.
Atualmente, os principais mecanismos associados à UCE são de natureza autoimune13. No entanto, a confirmação deste diagnóstico depende de positividade no teste de ativação de basófilos, teste do soro autólogo, e na detecção de anticorpos IgG anti-IgE ou anti-FceRI14. No entanto, a avaliação desses mecanismos não resulta em benefício terapêutico direto, não interferindo em nada na escolha do tratamento.
Avaliação da atividade, impacto e controle da urticária
Recomenda-se que o paciente seja avaliado quanto à atividade, impacto e controle da doença a cada visita.
A UC compromete gravemente a qualidade de vida dos pacientes, devido a seus sintomas imprevisíveis, debilitantes e desconfortáveis que podem persistir por anos15. A avaliação precisa do estado clínico, atividade e evolução da doença é imprescindível para o controle adequado da UC16.
Atualmente, ainda não existem dados suficientes que validem a utilização de biomarcadores laboratoriais isoladamente para identificar e medir a atividade da doença. Logo, o uso dos Patient Reported Outcomes (PROs), ou desfechos relatados pelo paciente, são cruciais na avaliação e monitoramento da atividade, controle e qualidade de vida na UC15,17. O uso destas ferramentas na prática clínica é importante por fornecerem dados objetivos, que deverão ser utilizados na tomada de decisão quanto ao tratamento mais adequado.
Existem três instrumentos específicos para avaliação da UC, que são: Urticaria Activity Score (UAS), Urticaria Control Test (UCT) e Chronic Urticaria Quality of Life Questionnaire (CU-Q2oL); e dois para o angioedema, o Angioedema Activity Socre (AAS) e o Angioedema Quality of Life Questionnaire (AE-QoL). Estes instrumentos estão validados ou em processo de validação para o idioma português (cultura brasileira)16 (Tabela 3).
A principal ferramenta utilizada para aferir a atividade e a intensidade da urticária é o escore de atividade da urticária em 7 dias (UAS7), um questionário baseado na avaliação prospectiva, por parte dos pacientes, dos sintomas (prurido e urticas) ao longo de sete dias consecutivos. Embora o UAS tenha se mostrado uma ferramenta útil, e se tornado o padrão-ouro para a medida da atividade da doença em pacientes com UCE, apresenta algumas limitações. O UAS7 não contempla a presença de angioedema, não avalia a urticária crônica induzida (UCInd), e nem o controle da doença18. Além disso, depende do comprometimento do paciente em preencher os dados corretamente. O UAS7 pode ser utilizado diariamente, no período interconsulta, ou apenas nos 7 dias que antecedem a consulta de retorno. Considera-se adequado um UAS7 ≤ 6, mas preferencialmente igual a zero.
O teste de controle da urticária (UCT) foi desenvolvido especificamente para avaliar o estado de controle da UC, complementando as deficiências do UAS7. É um questionário retrospectivo, que avalia o controle da urticária baseando-se na percepção do paciente nas 4 semanas prévias. O UCT avalia tanto a UCE como a UCInd, e considera também o angioedema18. É uma ferramenta de mais fácil utilização na prática clínica, já que pode ser aplicado durante a consulta médica.
O CU-Q2oL é uma outra ferramenta capaz de mensurar com eficácia o impacto da UC na qualidade de vida19. O questionário possui 23 itens e deve ser respondido considerando-se as duas semanas anteriores à consulta. A versão para o português (cultura brasileira) já está validada20. Algumas limitações do CU-Q2oL são: permite avaliar apenas a UCE, mas não as UCInd; validado para utilização apenas em adultos; falta de categorização de gravidade e de perguntas mais específicas sobre o impacto do angioedema.
Quando o paciente apresenta angioedema isoladamente ou associado às urticas, deve-se utilizar os questionários específicos para angioedema1. Ambos os questionários, escore de atividade do angioedema e qualidade de vida no angioedema, já têm a sua tradução validada para o português (cultura brasileira)21.
Diagnóstico das urticárias induzidas (UCInd)
Recomenda-se utilizar os testes de provocação para o diagnóstico de urticária crônica induzida. Recomenda-se utilizar as medidas de limiar do paciente ao estímulo, e o UCT para mensurar a atividade e controle da doença, nos pacientes com urticária crônica induzida, respectivamente.
As UCInds são caracterizadas pelo aparecimento de urticas recorrentes (menos frequentemente angioedema), como resposta a estímulos externos específicos. A UCInd inclui as urticárias físicas (dermografismo sintomático, urticária de contato ao frio, urticária de contato ao calor, urticária de pressão tardia, urticária solar e urticária vibratória) e as urticárias não físicas (urticária colinérgica, urticária de contato e urticária aquagênica)1,22.
Os testes de provocação devem ser realizados sempre que exista a suspeita de UCInd (Tabela 2). Os objetivos dos testes de provocação são determinar o desencadeante relevante para cada paciente e demonstrar o limiar individual para este desencadeante. Ou seja, os testes de provocação na UCInd devem ser utilizados para confirmar o diagnóstico clínico e para monitorar a resposta ao tratamento. A confirmação da UCInd por testes de provocação deve ser realizada em centros especializados, para se evitar eventuais resultados falso-negativos e/ou reações indesejáveis durantes os mesmos. Uma descrição detalhada dos procedimentos para a realização dos testes diagnósticos para as urticárias induzidas pode ser encontrada na literatura22.
TRATAMENTO
Objetivos do tratamento
Recomenda-se que o tratamento tenha como objetivo o controle completo da doença, considerando o máximo possível a segurança e qualidade de vida de cada paciente individualmente.
O principal objetivo do tratamento da UC é alcançar, sempre que possível, o controle completo dos sintomas, permitindo assim que o paciente possa viver com melhor qualidade de vida e, consequentemente, exerça suas atividades diárias sem prejuízos ou limitações1. O tratamento deve seguir os princípios básicos de tratar o quanto for necessário e o mínimo possível, desde que os sintomas se mantenham controlados.
Do ponto de vista prático, ter a urticária sob controle (UCT ≥ 12 e/ou UAS7 ≤ 6), significa ausência de sintomas18. Uma vez atingido o controle da doença, o tratamento deve ser mantido até que a urticária entre em remissão. Para isso é importante que o paciente seja reavaliado regularmente.
Primeira linha de tratamento: anti-histamínicos não-sedantes de segunda geração
Recomenda-se o uso dos anti-histamínicos de segunda geração como primeira linha para o tratamento da urticária crônica.
Os anti-histamínicos de segunda geração devem ser a primeira linha de tratamento dos pacientes com urticária crônica, pois além da eficácia, apresentam um excelente perfil de segurança (Figura 4)23. Existem estudos que demonstram eficácia dos seguintes anti-histamínicos para o tratamento da urticária: bilastina, cetirizina, desloratadina, ebastina, fexofenadina, levocetirizina, loratadina e rupatadina1. Por outro lado, não existem estudos clínicos bem delineados comparando a eficácia e segurança entre os diferentes anti-histamínicos. No entanto, podem existir respostas diferentes quanto à eficácia e efeitos adversos entre os pacientes23. Também não existem evidências de que na ausência de resposta a um determinado anti-histamínico, se deva trocar para outra molécula na busca de um melhor resultado clínico. A troca de um anti-histamínico por outro não modifica a resposta clínica, retardando o controle da doença e prolongando o sofrimento do paciente1.
Sugere-se que os anti-histamínicos de segunda geração sejam utilizados regularmente para o tratamento dos pacientes com urticária crônica.
O tratamento da UC é prolongado, uma vez que a doença pode demorar anos para entrar em remissão. Os anti-histamínicos de segunda geração devem ser tomados diariamente de forma regular, e não apenas quando aparecerem os sintomas. O uso regular do anti-histamínico previne o aparecimento dos sintomas na maior parte dos pacientes, proporcionando qualidade de vida adequada. Por outro lado, o uso intermitente, apenas quando os sintomas aparecem, não tem impacto significativo na melhora da qualidade de vida, uma vez que os efeitos da urticária em relação ao desconforto, insegurança do paciente, autoestima, entre outros, continuarão presentes1.
Segunda linha de tratamento: anti-histamínicos não sedantes de segunda geração em doses altas
Sugere-se aumentar a dose do anti-histamínico de segunda geração para até quatro vezes nos pacientes com urticária crônica que não respondem aos anti-histamínicos de segunda geração na dose padrão descrita em bula.
Recomenda-se não utilizar doses mais altas de anti-histamínicos do que quatro vezes as doses habituais para o tratamento da urticária crônica.
Quando o paciente não obtém o controle da urticária crônica espontânea com a dose aprovada em bula do anti-histamínico de segunda geração, uma dose maior deve ser oferecida (Figura 4). O tempo suficiente para se avaliar a resposta de determinada dose do anti-histamínico é de 2 a 4 semanas. A dose padrão pode ser então duplicada, e depois quadruplicada. No entanto, quando os sintomas são intoleráveis, este tempo de observação de resposta pode ser reduzido1. Do ponto de vista farmacológico, não existe justificativa para se utilizar uma dose triplicada. Da mesma forma, doses acima de quatro vezes a dose padrão não demonstraram maior eficácia clínica, mas podem aumentar a frequência de efeitos adversos24.
Cerca de 50% dos pacientes com UCE não respondem às doses habituais dos anti-histamínicos25. Provavelmente essas altas taxas de não responsividade refletem a extensão do acometimento cutâneo que é maior que a extensão da mucosa nasal acometida nos pacientes com rinite alérgica, onde a maioria das doses dos anti-histamínicos foram determinadas originalmente23. Os anti-histamínicos que apresentam estudos de segurança para utilização em doses quadruplicadas são: bilastina, cetirizina, desloratadina, ebastina, fexofenadina, levocetirizina e rupatadina1. Embora essa conduta possa resultar em aumento do custo direto do tratamento, o ganho de qualidade de vida com o retorno das atividades profissionais resulta em redução dos custos indiretos associados à UCE25. Outro aspecto importante quando se usa doses elevadas de anti-histamínicos é deixar claro ao paciente que, embora não esteja na bula, aquela dose demonstrou ser segura em estudos clínicos.
Recomenda-se não combinar anti-histamínicos diferentes ao mesmo tempo
O uso de um mesmo anti-histamínico em doses altas demonstrou ser superior à combinação de diferentes anti-histamínicos no controle do prurido. Além disso, não foi observada maior incidência de efeitos adversos entre os pacientes que utilizaram anti-histamínicos em doses altas quando comparados àqueles que foram tratados com uma combinação de anti-histamínicos24,26.
Terceira linha de tratamento: omalizumabe
Recomenda-se adicionar o omalizumabe ao tratamento dos pacientes que não respondem a altas doses de anti-histamínicos de segunda geração.
O omalizumabe é indicado como terceira linha de tratamento para os pacientes com urticária refratária aos anti-histamínicos de segunda geração (Figura 4). Recomenda-se adicionar o omalizumabe, na dose de 300 mg a cada 4 semanas ao tratamento com os anti-histamínicos de segunda geração1.
Estudos clínicos demonstraram que o omalizumabe foi eficaz em controlar os sintomas de 73% dos pacientes com UCE não controlada com anti-histamínicos27. Estudos de vida real relatam resposta em 84% dos casos28,29. Em ambos os casos, o medicamento se mostrou seguro, com poucos efeitos colaterais, sendo os mais frequentes: cefaleia, artralgia e reação no local da injeção30. Existem ainda dados da literatura demonstrando que o omalizumabe também é eficaz no tratamento das UCInds (urticária colinérgica, ao frio, ao calor, dermográfica e de pressão tardia)31. Não se conhece precisamente o mecanismo de ação do omalizumabe nas urticárias crônicas, mas certamente resulta na modulação da atividade do mastócito e basófilo associada com a redução da IgE sérica e diminuição da expressão do receptor de alta afinidade para IgE na superfície dessas células32.
Atualmente é possível identificar dois grupos distintos de respondedores ao tratamento com omalizumabe. Cerca de 70% dos pacientes são considerados respondedores rápidos, e controlam os sintomas em até 8 dias. Por outro lado, existem pacientes que podem demorar até 6 meses para apresentar alguma resposta33, portanto, a ausência de resposta ao tratamento com omalizumabe não deve ser considerada antes de no mínimo 6 meses de tratamento34.
Quarta linha de tratamento: ciclosporina A
Recomenda-se adicionar a ciclosporina A para o tratamento de pacientes com urticária crônica que não respondam a altas doses de anti-histamínico H1 de segunda geração.
A ciclosporina A (ciclosporina) é um agente imunossupressor que inibe os linfócitos T e pode ser usada para o tratamento da UCE refratária aos anti-histamínicos. Apesar de não haver indicação na bula da ciclosporina para o tratamento da urticária, existem evidências de boa qualidade que sustentam esta indicação, mostrando eficácia em 65% dos casos tratados. A dose preconizada é de 3 a 5 mg/kg/dia35. Não há um consenso quanto à estratégia em se iniciar o tratamento com uma dose mais baixa e aumentar se necessário, ou iniciar com uma dose mais alta e reduzir de acordo com o controle dos sintomas. No entanto, pela experiência dos autores, é mais seguro o tratamento com doses mais baixas, que podem ser aumentadas na ausência de resposta satisfatória.
É importante notar que não existem estudos comparativos diretos que avaliem a eficácia da ciclosporina em relação ao omalizumabe, mas uma análise retrospectiva de pacientes tratados com uma ou outra droga demonstrou que a ciclosporina é menos eficiente no controle dos sintomas da UCE36. Por esta razão, mas principalmente devido ao risco potencial de efeitos adversos graves, recomenda-se que a ciclosporina seja indicada apenas aos pacientes que não respondem ao tratamento com o omalizumabe1.
Assim, antes de se iniciar o tratamento com ciclosporina, os pacientes devem ser avaliados em relação a parâmetros clínicos e laboratoriais que nos orientarão quanto às possíveis contraindicações do mesmo. De forma semelhante, estes parâmetros também são úteis na monitorização de potenciais efeitos colaterais relacionados ao uso da ciclosporina, tais como hiperplasia gengival, hipertensão arterial, alteração de função renal e hepática, tremor e hirsutismo. Além disso, por seu efeito imunossupressor, os pacientes em uso de ciclosporina podem apresentar maior risco de infecções, principalmente quando utilizadas doses mais altas e por períodos prolongados36,37.
Os pacientes elegíveis para ciclosporina devem realizar avaliações da pressão arterial em duas ocasiões separadas e se submeter a exames laboratoriais que incluem a dosagem sérica da ureia e creatinina, hemograma completo, magnésio, lipídios, potássio e ácido úrico, além da função hepática. Durante o tratamento, estes exames laboratoriais devem ser avaliados mensalmente, assim como cada vez que houver um ajuste de dose37.
CORTICOSTEROIDES SISTÊMICOS NO TRATAMENTO DA URTICÁRIA
Recomenda-se não utilizar corticosteroides sistêmicos por longo prazo no tratamento da urticária crônica.
Sugere-se considerar um curso curto de corticosteroides sistêmicos no tratamento das exacerbações da urticária crônica.
O uso prolongado dos corticosteroides sistêmicos no tratamento da urticária crônica não é recomendado, uma vez que os riscos, na maioria das vezes, superam os benefícios38. Seu uso prolongado interfere com diversos sistemas e pode trazer graves consequências. Embora o efeito mais lembrado seja a supressão do eixo hipotálamo-hipófise-adrenal, vários são os efeitos metabólicos e hormonais indesejáveis1.
Entretanto, em determinadas situações, como nas urticárias agudas graves e nas exacerbações das UC, um curso curto de corticosteroide pode ser necessário (Figura 4). Sugere-se ciclos de 3 a 10 dias de prednisona ou prednisolona na dose de 1 mg/kg/dia, não ultrapassando a dose máxima de 60 mg/dia1. Nestas doses e por período curto de tempo, raramente são observados efeitos colaterais significativos.
Anti-histamínicos H2 no tratamento da urticária
Não se pode fazer uma recomendação a favor ou contra o uso combinado de anti-histamínicos-H1 e H2 nos pacientes com urticária crônica.
A ranitidina, um anti-histamínco H2, já foi recomendada anteriormente para o tratamento da UCE em versões anteriores do consenso. Porém, deixou de ser uma indicação baseada em consenso devido ao baixo nível de evidência na literatura1. Em nosso meio, assim como nos Estados Unidos, a ranitidina ainda é frequentemente utilizada em associação aos anti-histamínicos H1 para o tratamento da urticária refratária, especialmente pelo baixo custo e perfil de segurança39. A literatura atual apresenta dados divergentes quanto à eficácia dos anti-histamínicos H2 nas urticárias, e por esta razão, não é possível uma recomendação quanto ao uso ou não desta classe1.
Antagonistas dos leucotrienos no tratamento da urticária
Não se pode fazer uma recomendação sobre o uso do montelucaste como terapia adicional aos anti-H1 em pacientes com urticária crônica que não respondem aos anti-histamínicos.
Diversos autores investigaram a eficácia dos antileucotrienos, especialmente o montelucaste, no tratamento da urticária. No entanto, estes estudos foram realizados em populações específicas, como pacientes com UCE e hipersensibilidade aos AINEs, o que impede uma análise comparativa entre eles1. Por outro lado, novos dados foram publicados recentemente e mostraram eficácia no tratamento da urticária40,41. Assim, devemos considerar que o montelucaste pode ser útil em determinadas situações, mas não irá beneficiar a maior parte dos pacientes com UCE.
Outros tratamentos para a urticária
Não podemos fazer uma recomendação com respeito a outros tratamento.
Outros tratamentos podem ser utilizados como opção quando houver falha dos anteriores, apesar do baixo nível de recomendação. Drogas anti-inflamatórias como a dapsona e colchicina têm estudos clínicos com baixa evidência científica. Imunossupressores, como metotrexato, têm sido utilizados, assim como a sulfassalazina, mofetil-micofenolato, azatioprina, ciclofosfamida e tacrolimo. Apesar da falta de evidências publicadas, essas drogas podem ser indicadas de acordo com o contexto clínico apropriado em pacientes específicos (Tabela 3)1.
REFERÊNCIAS
1. Zuberbier T, Aberer W, Asero R, Abdul Latiff AH, Baker D, Ballmer-Weber B, et al. The EAACI/GA2LEN/EDF/WAO guideline for the definition, classification, diagnosis and management of urticaria. Allergy. 2018;73:1393-414.
2. Davis MDP, van der Hilst JCH. Mimickers of Urticaria: Urticarial Vasculitis and Autoinflammatory Diseases. J Allergy Clin Immunol Pract. 2018;6:1162-70.
3. Cicardi M, Aberer W, Banerji A, Bas M, Bernstein JA, Bork K, et al. Classification, diagnosis, and approach to treatment for angioedema: consensus report from the Hereditary Angioedema International Working Group. Allergy. 2014;69:602-16.
4. Simons FER, Ardusso LR, Bilò MB, Cardona V, Ebisawa M, El-Gamal YM, et al. International consensus on (ICON) anaphylaxis. World Allergy Organ J. 2014;7:9.
5. Sabroe RA. Acute urticaria. Immunol Allergy Clin N Am. 2014;34:11-21.
6. Sole D, Ivancevich JC, Borges MS, Coelho MA, Rosario NA, Ardusso LRF, et al. Anaphylaxis in Latin America: a report of the online Latin American survey on anaphylaxis (OLASA). Clinics. 2011;66:943-7.
7. Jares EJ, Sanchez-Borges M, Cardona-Villa R, Ensina LF, Arias-Cruz A, Gómez M, et al. Multinational experience with hypersensitivity drug reactions in Latin America. Ann Allergy Asthma Immunol. 2014;113:282-9.
8. Modena B, White AA, Woessner KM. Aspirin and Nonsteroidal Antiinflammatory Drugs Hypersensitivity and Management. Immunol Allergy Clin North Am. 2017;37:727-49.
9. Rutnin NO, Kulthanan K, Tuchinda P, Jongjarearnprasert K. Drug-induced urticaria: causes and clinical courses. J Drugs Dermatol. 2011;10:1019-24.
10. Tarbox JA, Gutta RC, Radojicic C, Lang DM. Utility of routine laboratory testing in management of chronic urticaria/angioedema. Ann Allergy Asthma Immunol. 2011;107:239-43.
11. Kolkhir P, André F, Church MK, Maurer M, Metz M. Potential blood biomarkers in chronic spontaneous urticaria. Clin Exp Allergy. 2017;47:19-36.
12. Hide M, Hiragun M, Hiragun T. Diagnostic tests for urticaria. Immunol Allergy Clin N Am. 2014;34:53-72.
13. Kolkhir P, Church MK, Weller K, Metz M, Schmetzer O, Maurer M. Autoimmune chronic spontaneous urticaria: What we know and what we do not know. J Allergy Clin Immunol. 2017;139:1772-81.
14. Konstantinou GN, Asero R, Ferrer M, Knol EF, Maurer M, Raap U, et al. EAACI taskforce position paper: evidence for autoimmune urticaria and proposal for defining diagnostic criteria. Allergy. 2013;68:27-36.
15. Moestrup K, Ghazanfar MN, Thomsen SF. Patient-reported outcomes (PROs) in chronic urticaria. Int J Dermatol. 2017;56:1342-48.
16. Valle SOR, Dortas-Junior SD, Dias GAC, Motta AA, Falcao-do-Amaral CS, Martins EAPR, et al. Ferramentas para avaliação e acompanhamento da urticária crônica. Arq Asma Alerg Imunol. 2018;2:209-24.
17. Baiardini I, Braido F, Bindslev-Jensen C, Bousquet PJ, Brzoza Z, Canonica GW, et al. Recommendations for assessing patient-reported outcomes and health-related quality of life in patients with urticaria: a GA(2)LEN taskforce position paper. Allergy. 2011;66:840-4.
18. Weller K, Zuberbier T, Maurer M. Chronic urticaria: tools to aid the diagnosis and assessment of disease status in daily practice. J Eur Acad Dermatol Venereol. 2015;29 suppl 3:38-44.
19. Baiardini I, Pasquali M, Braido F, Fumagalli F, Guerra L, Compalati E, et al. A new tool to evaluate the impact of chronic urticaria on quality of life: chronic urticaria quality of life questionnaire (CU-QoL). Allergy. 2005;60:1073-8.
20. Dias GA, Pires GV, Valle SO, França AT, Papi JA, Dortas SD Jr, et al. Cross-cultural adaptation of the Brazilian-Portuguese version of the chronic urticaria quality-of-life questionnaire - CU-Q2oL. Allergy. 2011;66:1487-93.
21. De-Aquino BM, Lacerda AE, Marcelino FC, da-Silva BG, Camelo-Nunes IC, Sole D, et al. Tradução e adaptação transcultural para o idioma português (Brasil) do instrumento "Angioedema Activity Score". Arq Asma Alerg Imunol. 2018;2:351-6.
22. Magerl M, Altrichter S, Borzova E, Giménez-Arnau A, Grattan CEH, Lawlor F, et al. The definition, diagnostic testing, and management of chronic inducible urticarias - The EAACI/GA 2LEN/EDF/UNEV consensus recommendations 2016 update and revision. Allergy. 2016;71:780-802.
23. Jáuregui I, Ferrer M, Montoro J, Dávila I, Bartra J, del Cuvillo A, et al. Antihistamines in the treatment of chronic urticaria. J Investig Allergol Clin Immunol. 2007;17:41-52.
24. Zuberbier T. Pharmacological rationale for the treatment of chronic urticaria with second-generation non-sedating antihistamines at higher-than-standard doses. J Eur Acad Dermatol Venereol. 2011;26:9-18.
25. Kaplan AP. Chronic Spontaneous Urticaria: Pathogenesis and Treatment Considerations. Allergy Asthma Immunol Res. 2017;9:477-6.
26. Schulz S, Metz M, Siepmann D, Luger TA, Maurer M, Ständer S. [Antipruritic efficacy of a high-dosage antihistamine therapy. Results of a retrospectively analysed case series]. Hautarzt. 2009;60:564-8.
27. Casale TB, Win PH, Bernstein JA, Rosén K, Holden M, Iqbal A, et al. Omalizumab response in patients with chronic idiopathic urticaria: Insights from the XTEND-CIU study. J Am Acad Dermatol. 2018;78:793-5.
28. Wang L, Ke X, Kavati A, Wertz D, Huang Q, Willey VJ, et al. Real-world treatment patterns and outcomes of omalizumab use in patients with chronic idiopathic urticaria. Curr Med Res Opin. 2018;34:35-9.
29. Ensina LF, Valle SOR, Juliani AP, Galeane M, Vieira dos Santos R, Arruda LK, et al. Omalizumab in Chronic Spontaneous Urticaria: A Brazilian Real-Life Experience. Int Arch Allergy Immunol. 2016;169:121-4.
30. Saini SS, Bindslev-Jensen C, Maurer M, Grob J-J, Bülbül Baskan E, Bradley MS, et al. Efficacy and safety of omalizumab in patients with chronic idiopathic/spontaneous urticaria who remain symptomatic on H1 antihistamines: a randomized, placebo-controlled study. J Invest Dermatol. 2015;135:67-75.
31. Maurer M, Metz M, Brehler R, Hillen U, Jakob T, Mahler V, et al. Omalizumab treatment in patients with chronic inducible urticaria: A systematic review of published evidence. J Allergy Clin Immunol. 2018;141:638-49.
32. Kaplan AP, Giménez-Arnau AM, Saini SS. Mechanisms of action that contribute to efficacy of omalizumab in chronic spontaneous urticaria. Allergy. 2017;72:519-33.
33. Gericke J, Metz M, Ohanyan T, Weller K, Altrichter S, Skov PS, et al. Serum autoreactivity predicts time to response to omalizumab therapy in chronic spontaneous urticaria. J Allergy Clin Immunol. 2017;139:1059-61.
34. Türk M, Carneiro-Leão L, Kolkhir P, Bonnekoh H, Buttgereit T, Maurer M. How to Treat Patients with Chronic Spontaneous Urticaria with Omalizumab: Questions and Answers. J Allergy Clin Immunol Pract. 2019. Epub ahead of print.
35. Khan DA. Alternative agents in refractory chronic urticaria: evidence and considerations on their selection and use. J Allergy Clin Immunol Pract. 2013;1:433-40.
36. Savic S, Marsland A, McKay D, Ardern-Jones MR, Leslie T, Somenzi O, et al. Retrospective case note review of chronic spontaneous urticaria outcomes and adverse effects in patients treated with omalizumab or ciclosporin in UK secondary care. Allergy Asthma Clin Immunol. 2015;11:21.
37. Vena GA, Maurer M, Cassano N, Zuberbier T. Alternative treatments for chronic spontaneous urticaria beyond the guideline algorithm. Curr Opin Allergy Clin Immunol. 2017;17:278-85.
38. Maurer M, Rosén K, Hsieh H-J, Saini S, Grattan C, Gimenéz-Arnau A, et al. Omalizumab for the Treatment of Chronic Idiopathic or Spontaneous Urticaria. N Engl J Med. 2013;368:924-35.
39. Zuberbier T, Bernstein JA. A Comparison of the United States and International Perspective on Chronic Urticaria Guidelines. J Allergy Clin Immunol Pract. 2018;6:1144-51.
40. Sarkar TK, Sil A, Pal S, Ghosh C, Das NK. Effectiveness and safety of levocetirizine 10 mg versus a combination of levocetirizine 5 mg and montelukast 10 mg in chronic urticaria resistant to levocetirizine 5 mg: A double-blind, randomized, controlled trial. Indian J Dermatol Venereol Leprol. 2017;83:561-8.
41. Akenroye AT, McEwan C, Saini SS. Montelukast reduces symptom severity and frequency in patients with angioedema-predominant chronic spontaneous urticaria. J Allergy Clin Immunol Pract. 2018;6:1403-5.
Todos os autores estiveram presentes na reunião realizada em 01/12/2016 em Berlim, Alemanha, e participaram ativamente da discussão e votação das recomendações apresentadas na versão atual da Diretriz Internacional para a definição, classificação, diagnóstico e tratamento da urticária (The EAACI/GA2LEN/EDF/WAO guideline for the definition, classification, diagnosis and management of urticaria).