Número Atual: Julho-Setembro 2018 - Volume 2 - Número 3
- Imprimir
- Indicar
- Estatísticas
- (0)
Comentários - Como Citar
- Download da Citação
- Artigos Relacionados
-
Outros dos
Autores
Comunicação Clínica e Experimental
Efetividade das técnicas de restauração de barreira cutânea "Wet Wraps" e "Soak and Smear" na dermatite atópica grave: relato de caso e revisão da literatura
Effectiveness of skin barrier repair techniques "Wet Wraps" and "Soak and Smear" in severe atopic dermatitis: a case report and literature review
Ana Laura Mendes Becker-Andrade1; Ariana Campos Yang2,3
DOI: 10.5935/2526-5393.20180045
1. Faculdade de Ciências Médicas da Universidade Estadual de Campinas, Disciplina de Alergia e Imunologia Pediátrica - Campinas, SP
2. Faculdade de Ciências Médicas da Universidade Estadual de Campinas, Disciplina de Imunologia Clínica e Alergia - Campinas, SP
3. Faculdade de Medicina da Universidade de São Paulo - FMUSP, Disciplina de Imunologia Clínica e Alergia - São Paulo, SP
Endereço para correspondência:
Ana Laura Mendes Becker-Andrade
E-mail: analaurambecker@gmail.com
Submetido em: 27/09/2018
Aceito em: 29/09/2018
Não foram declarados conflitos de interesse associados à publicação deste artigo.
RESUMO
A restauração da barreira cutânea é o primeiro passo para o controle da dermatite atópica (DA) em todas as suas formas. O tratamento da DA grave ou refratária em crianças apresenta alguns desafios, devido principalmente aos efeitos colaterais das drogas imunossupressoras. Como alternativa, as técnicas “Wet Wraps” e “Soak and Smear” são intervenções seguras e eficazes em casos em que a xerose é fator determinante de agravamento da doença. Relata-se o caso de um menino de 5 anos com DA grave (SCORAD = 54) não controlada, com prurido intenso e distúrbio do sono. Houve tratamento prévio com corticoide tópico e sistêmico, diversos emolientes, uso repetido de antibióticos tópicos e sistêmicos, e restrição de leite de vaca, sem resultado. As comorbidades incluíam rinite alérgica (sensibilizado para ovo, leite, epitélio de cão e ácaros) e transtorno do espectro autista. Foi realizado tratamento tópico com ácido fusídico e corticoide de média potência, além de otimização das técnicas de restauração de barreira cutânea. Após um mês, o paciente retornou com melhora quase completa das lesões, SCORAD de 17 (leve), referindo intensa melhora na qualidade de vida, com resolução do distúrbio do sono. Este caso demonstrou a efetividade das técnicas “Wet Wraps” e “Soak and Smear” em criança com DA grave. A boa adesão e a correta execução são fundamentais para o resultado, ressaltando a importância da atenção médica quanto à educação da equipe e dos pais sobre o tratamento. Essas técnicas são bem estudadas e podem ser realizadas como resgaste na DA grave, mesmo em crianças com alterações comportamentais, e, se adequadamente utilizadas, podem evitar a prescrição de imunossupressores.
Descritores: Dermatite atópica, absorção cutânea, criança.
INTRODUÇÃO
A dermatite atópica (DA) é a principal doença crônica de pele na infância, acometendo aproximadamente 20% das crianças na maioria dos países1. Apesar de também acometer adolescentes e adultos, 60% dos casos ocorrem no primeiro ano de vida2,3. Trata-se de uma manifestação inflamatória de etiologia complexa e multifatorial, polarizada em dois mecanismos fisiopatológicos interdependentes: disfunção da barreira cutânea (outside-inside) e desregulação imune com resposta inflamatória exacerbada a irritantes e alérgenos ambientais (inside-outside)1-3.
A maioria dos casos, em torno de 80%, apresentase na forma leve, com melhora gradual até o fim da infância e início da adolescência, com boa resposta ao tratamento convencional2,3. Já nos casos moderados a graves, a doença apresenta alta morbidade. O impacto negativo na qualidade de vida se deve a fatores como: o prurido intenso e constante, que não cede aos anti-histamínicos, frequentemente levando a distúrbios do sono; e o estresse psicológico e social associado ao estigma da doença1,2,4.
TERAPIA CONVENCIONAL
A abordagem geral para tratamento da DA envolve quatro principais pilares, descritos a seguir.
Restauração da barreira cutânea: o principal alvo terapêutico para DA, em qualquer estágio da doença, é a hidratação e restauração da barreira cutânea, permitindo a recuperação de suas funções primordiais: constituir barreira física contra antígenos, irritantes e saída excessiva de água; e barreira química com atividade antimicrobiana. Para tanto, orientações quanto ao banho e quanto à técnica de aplicação de hidratantes devem ser priorizadas e reforçadas a cada consulta. O banho deve ser morno (temperatura ideal entre 27-33 °C), preferencialmente de imersão, com duração de 5-10 minutos. Deve-se evitar uso de esponjas/buchas, e uso de sabão ou produtos com pH básico, dando preferência aos sabonetes líquidos com pH ácido ou aos sindets (detergentes sintéticos). A aplicação do hidratante deve ser realizada no mínimo duas vezes ao dia, abranger toda a pele, com a quantidade suficiente preconizada por faixa etária (em média 20 a 30 g/dia para crianças, e 30 a 60 g/dia para adultos)1,2,4,5.
Terapia anti-inflamatória: nos casos de eczema ativo, agudo ou crônico, o uso isolado dos hidratantes é insuficiente, sendo necessária a utilização de agentes anti-inflamatórios: corticoides tópicos ou inibidores de calcineurina4,5.
Controle do prurido: é pouco responsivo ao uso de anti-histamínicos, sendo a hidratação cutânea a primeira linha de tratamento. Na DA, o prurido não depende apenas da ação da histamina; outros mediadores atuam simultaneamente nos receptores pruridogênicos presentes na epiderme, tais como: interleucina 31, proteases e linfopoetina estromal tímica (TSLP). Em casos específicos, a gabapentina e antidepressivos tricíclicos podem auxiliar no controle do sintoma4.
Controle das infecções e fatores desencadeantes/agravantes: o controle de agentes irritantes envolve cuidados com vestuário, uso de produtos de limpeza com pH neutro, uso de capas de travesseiro antiácaros, uso de sabonetes líquidos suaves e com pH neutro. O controle das infecções, em geral causadas por Staphylococcus aureus ou Malassezia pode requerer uso de antibióticos e/ou antifúngicos tópicos ou sistêmicos. Os banhos com hipoclorito podem ser uma alternativa eficaz nos casos de exacerbações infecciosas recorrentes1,2,4.
TERAPIA SISTÊMICA
Para os casos graves, com exacerbações frequentes, ou refratários ao tratamento convencional, pode ser necessário o uso de medicamentos imunossupressores, como ciclosporina, metotrexate, azatioprina, entre outros. Apesar de apresentarem bons resultados, existem contraindicações relativas para o uso de tais medicações na faixa etária pediátrica, devido aos riscos e efeitos colaterais sistêmicos, alguns irreversíveis. Novas opções terapêuticas têm sido estudadas e aprovadas. Dentre elas, destacase o Dupilumabe, um anti-receptor de IL-4, que foi aprovado para dermatite atópica moderada-grave, a partir de 18 anos de idade. Outra opção possível para estes casos é a fototerapia, que possui indicações específicas, e cuja segurança a longo prazo ainda não foi bem estabelecida4-8.
Tendo em vista os potenciais riscos e efeitos colaterais da terapia sistêmica com imunossupressores, têm-se buscado alternativas que permitam melhor controle das formas graves de DA, principalmente nas crianças. Dentre estas alternativas, as técnicas que otimizam a hidratação e restauração da barreira cutânea têm se destacado por sua efetividade clínica em muitos casos. As técnicas Wet Wraps (bandagens úmidas) e Soak and Smear (hidratação com a pele molhada) podem aumentar entre 10 e 100 vezes a absorção de creme hidratante e medicamentos pela pele, e já são conhecidas como intervenções seguras e eficazes em crianças com DA grave ou refratária a tratamento, apesar de serem subutilizadas em nosso cotidiano7-12.
Este artigo tem como objetivos descrever o caso de uma criança com DA grave que apresentou resposta satisfatória às técnicas Wet Wraps e Soak and Smear, evitando o uso de imunossupressores, e revisar a literatura recente sobre a efetividade e segurança destas técnicas.
DESCRIÇÃO DO CASO
Menino, 5 anos, diagnóstico de DA aos 6 meses. Encaminhado a hospital terciário por falta de controle há 7 meses, com prurido intenso levando à distúrbio do sono. Tratamento prévio com corticoide tópico e sistêmico por longos períodos, além de diversos emolientes, sem melhora. Fez uso repetido de antibióticos tópicos e sistêmicos, além de restrição de leite de vaca, sem resultado. Comorbidades: rinite alérgica e Transtorno do Espectro Autista (TEA). Ao exame: pele xerótica, com placas e pápulas eritemato-descamativas, com escoriações em membros inferiores, tronco e membros superiores, além de lesões crostosas e exudativas em glúteos (Figura 1). Era multissensibilizado, com dosagem de IgE específico pelo método ImmunoCAP (em kU/L): ovo 0,55; ovoalbumina 0,29; ovomucoide 0,18; leite de vaca < 0,1; caseína < 0,1; alfalactoalbumina: 0,48; glúten: 0,11; Der p 14,8, Der f 5,2, cão: 1,04. O SCORAD inicial foi 54. Prick test positivo para Dermatophagoides farinae (pápula 5,5 mm), Dermatophagoides pteronyssinus (pápula 9,5 mm) e para Blattella germanica (pápula 4 mm). Foi prescrito tratamento tópico com ácido fusídico e corticoide de média potência, além da otimização de técnicas para restauração de barreira cutânea (Wet Wraps e Soak and Smear). A mãe desconhecia tais técnicas. Após um mês de tratamento, com boa adesão, apesar do distúrbio de comportamento, retorna com melhora quase completa das lesões, SCORAD de 17 (leve), referindo intensa melhora na qualidade de vida, com resolução do distúrbio do sono (Figura 2). Após 6 meses de seguimento, a criança apresenta bom controle da doença, com exacerbações ocasionais, sempre controladas com terapia tópica. A mãe refere boa qualidade de vida, sem retorno do distúrbio do sono (Figura 3). Como intervenção complementar, está em programação de imunoterapia alérgeno específica para ácaros.
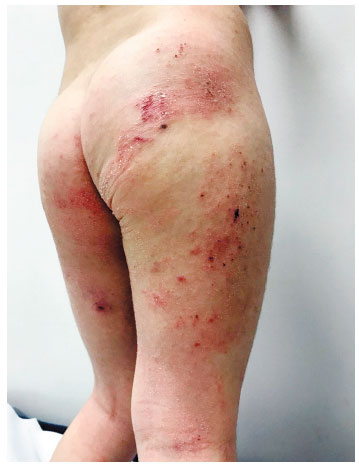
Figura 1 Exame físico na primeira consulta
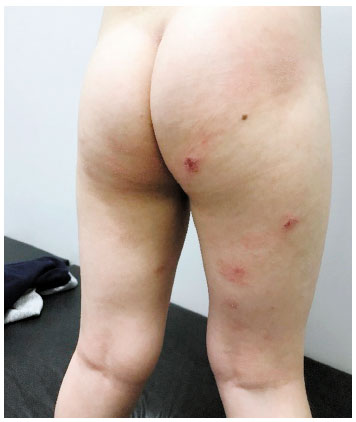
Figura 2 Exame físico após 1 mês de tratamento
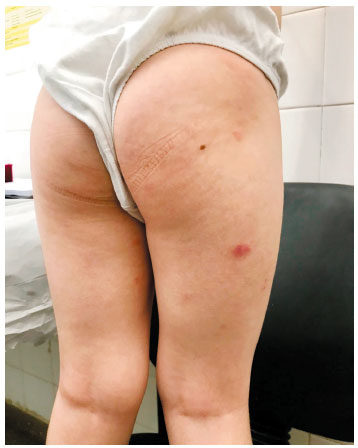
Figura 3 Exame físico após 6 meses de seguimento clínico
DISCUSSÃO
O cuidado da DA evoluiu muito nos últimos anos. O melhor entendimento da barreira cutânea e da sua disfunção na doença levou ao desenvolvimento de diversos tipos de hidratantes, com mecanismos de ação dependentes da sua forma (veículo) e conteúdo1,2. O veículo pode ser loção, pomada ou creme. As loções têm alto teor de água, o que leva à maior evaporação, sendo pouco efetivas nos casos de pele espessada e muito seca. Os cremes são uma emulsão bifásica de água e óleo, têm textura mais agradável e menor evaporação, sendo a opção ideal para as peles mais espessas e xeróticas. Por fim, as pomadas têm característica gordurosa, com menor quantidade de conservantes em sua formulação, porém possuem textura áspera, menos tolerável pelos pacientes com DA grave1,2.
Os hidratantes tradicionais são compostos por combinações de emolientes (preenchem os espaços entre os corneócitos), umectantes (contêm substâncias higroscópicas que mantêm a hidratação da camada córnea, retendo água) e substâncias oclusivas (minimizam as perdas por evaporação e protegem contra penetração de irritantes e antígenos). Já a nova geração de hidratantes, mais específicos para pacientes com barreira cutânea danificada, contém, além das substâncias emolientes, princípios ativos de reparação da barreira, como ceramidas, derivados de filagrinas, ésteres de colesterol e ácidos graxos. A escolha do hidratante deve ser individualizada, levando em conta o custo, o tipo de pele, as características das lesões, a quantidade necessária a longo prazo, a segurança, a tolerabilidade do veículo, e a ausência de conservantes, fragrâncias e agentes potencialmente sensibilizantes2,5,7,9. Mais importante do que o produto em si, a adesão e a execução correta da técnica de aplicação são as grandes responsáveis pelo sucesso da terapia, sendo indicada a frequência mínima de 2 aplicações ao dia, com a quantidade suficiente preconizada para cada faixa etária1,2.
Nos casos de exacerbações, com eczema ativo, além do uso diário de hidratantes é frequentemente necessário o uso dos corticoides tópicos. As revisões da literatura publicadas por Devillers, em 2006, e por Andersen, em 2015, reconheceram as técnicas de otimização da hidratação com corticoide tópico como alternativa eficaz no tratamento de resgate da DA grave ou refratária em crianças. Também concluíram que, em curto prazo, a terapia com corticoide tópico é uma intervenção mais eficaz do que apenas o uso de emoliente em crianças com DA grave9,10.
Apesar do uso adequado de hidratantes e corticoides tópicos nas exacerbações, nas formas graves e refratárias, a queixa de xerose e prurido constante pode permanecer, apesar dos cuidados convencionais. Nestes casos, as técnicas de otimização de restauração da barreira cutânea podem ser uma opção prática e efetiva, na tentativa de evitar a terapia imunossupressora sistêmica.
Técnica “Wet Wraps”
Baseia-se na aplicação de duas camadas de bandagens, de tecido de algodão ou gaze, uma úmida seguida de outra seca, aplicadas sobre o hidratante, após um banho de imersão em água morna. As bandagens devem ser mantidas por, no mínimo, duas horas, e no máximo, 12 horas. Uma maneira simplificada de realizar este envoltório em crianças resume-se na substituição das bandagens por uma roupa justa ao corpo (em geral pijama), especialmente útil quando há múltiplas lesões. O mecanismo de ação desta técnica envolve diversos pontos4,10,13-15:
1 - Permite o resfriamento da pele, com consequente vasoconstrição e redução do prurido.
2 - Hidrata e obstrui a área afetada, diminuindo a perda excessiva de água transepidérmica, levando a uma absorção aprimorada do hidratante.
3 - Impede o contato com as unhas, no ato de coçar, proporcionando proteção contra agentes infecciosos e contra o trauma, evitando escoriações e ruptura da pele.
4 - Ajuda a remover exudatos e crostas, quando a bandagem é removida;
5 - Tem possível efeito anti-inflamatório, por reduzir a quantidade local de quimiocinas inflamatórias.
6 - Promove aumento da liberação de corpos lamelares de lipídios, auxiliando na restauração da estrutura laminar da camada intercelular de composição predominantemente lipídica.
Tal terapia é preconizada como componente indispensável no tratamento das agudizações de DA grave, não sendo indicada no tratamento de manutenção. Revisões atuais consideraram-na segura quando realizada adequadamente. Quanto aos possíveis efeitos colaterais, são descritos incômodo e prurido durante a realização, além de maceração, foliculite e infecções secundárias, se utilizadas por longos períodos5,10,13,14.
Técnica “Wet Wraps” com corticoide tópico
Devillers propôs, com grau de evidência C, que a realização de Wet Wraps com corticoide tópico é uma intervenção, a curto prazo, mais eficaz do que a mesma técnica com a utilização isolada de hidratante nos casos de exacerbações de DA grave9. Apesar dos diversos relatos de experiência e revisões não sistemáticas da literatura quanto à eficácia da terapia com corticoides, em 2017 foi publicada a primeira revisão sistemática sobre eficácia e segurança desta técnica na DA, incluindo 6 estudos randomizados e controlados. Os autores concluíram que há na literatura artigos conflitantes, e baixo nível de evidência científica sobre a superioridade desta terapia comparada aos tratamentos tópicos tradicionais. Isso pode se dever ao fato de que o mecanismo de ação da técnica com corticoides ainda não é muito bem conhecido; não se sabe se os resultados positivos são devidos unicamente ao aumento da absorção da medicação pela pele, com consequente potencialização do seu efeito, ou aos efeitos já conhecidos da técnica com hidratantes. A conclusão desta revisão sistemática é que são necessários mais estudos randomizados e controlados para se estabelecer com maior nível de evidência a real efetividade da técnica Wet Wraps com corticoides na DA7,9,10. Quanto à segurança desta terapia, a literatura é mais homogênea. Apesar de já terem sido descritos casos isolados de supressão temporária do eixo hipotálamo-hipófise-adrenal devido à bioatividade sistêmica do corticoide tópico, nenhum estudo demonstrou efeitos colaterais relacionados à supressão prolongada do eixo, nem a retardo de crescimento em crianças. A maioria dos estudos reconhece tal terapia como segura, se adequadamente realizada, por no máximo 3 semanas10,13,14.
Técnica “Soak and Smear”
Consiste na aplicação de creme hidratante ou pomada de corticoide na pele ainda molhada após o banho. Deve-se orientar o paciente a realizar imersão em água morna, sem sabão, por 10 a 20 minutos, à noite; aplicar o corticoide tópico nas áreas afetadas; aplicar o hidratante em todo o corpo e vestir o pijama sem se enxugar. A imersão em água promove remoção das crostas e absorção passiva de água pelo estrato córneo, que é então aprisionada pela aplicação imediata de creme ou pomada. O consenso asiático de 2013 refere tratar-se de uma terapia simples e eficaz no controle rápido das crises agudas, com a vantagem de ser um procedimento mais simples e rápido se comparado à técnica Wet Wraps, além de poder ser utilizado no tratamento de manutenção5,12,13.
A principal barreira para o sucesso das técnicas de otimização de restauração da barreira cutânea é a adesão por parte de pais e pacientes, uma vez que as técnicas demandam tempo, disposição e colaboração da criança. É preciso que sejam ensinadas cuidadosamente aos pacientes e às famílias e que as dúvidas sejam esclarecidas plenamente, para evitar desconforto e má aceitação da proposta terapêutica. Outra situação possível no cenário pediátrico é a queixa de desconforto pela sensação de estar envolto em pijamas úmidos e frios na técnica Wet Wraps, principalmente no inverno. Nesse contexto, Cooper propôs uma estratégia para tornar a técnica mais receptiva e tolerável: realizar o aquecimento do pijama úmido na secadora por alguns minutos, antes da aplicação no corpo15. A sua experiência prática mostrou que estes envoltórios se tornam mais confortáveis, melhorando a adesão por parte da criança. Ainda não existem estudos sobre a efetividade deste tipo de intervenção13-15.
Por fim, quanto à particularidade da doença de base do paciente deste caso clínico, concluímos que o fato de se tratar de uma criança com TEA não comprometeu a execução das terapias, devido à boa adesão e entendimento por parte da mãe. Este caso corrobora a conclusão de um estudo randomizado e controlado publicado este ano sobre terapia tópica com bandagens em pacientes com TEA ou transtornos de comportamento, que mostrou que a viabilidade dessa terapia foi globalmente satisfatória, além de segura nessa população específica16.
CONCLUSÃO
A restauração da barreira cutânea é uma estratégia terapêutica essencial para controle da DA grave. Este caso demonstrou efetividade das técnicas Wet Wraps e Soak and Smear em criança com DA grave, evitando uso de imunossupressores. A boa adesão e correta execução, são fundamentais para o resultado, ressaltando a importância da atenção médica quanto à educação/instrução da equipe multidisciplinar e dos pais sobre a técnica e benefícios deste tratamento. As técnicas utilizadas no caso são bem estudadas, e podem ser realizadas como resgaste na DA grave, mesmo em crianças com alterações comportamentais ou déficit intelectual e, se adequadamente utilizadas, podem evitar a prescrição de corticoterapia sistêmica e imunossupressão.
REFERÊNCIAS
1. Wollenberg A, Barbarot S, Bieber T, Christen-Zaech S, Deleuran M, Fink-Wagner A, et al. Consensus-based European guidelines for treatment of atopic eczema (atopic dermatitis) in adults and children: part I. J Eur Acad Dermatol Venereol. 2018;32:657-82.
2. Antunes AA, Solé D, Carvalho VO, Bau AEK, Kuschnir FC, Mallozi MC, et al. Guia prático de atualização em dermatite atópica - Parte I: etiopatogenia, clínica e diagnóstico. Posicionamento conjunto da Associação Brasileira de Alergia e Imunologia e da Sociedade Brasileira de Pediatria. Braz J Allergy Immunol. 2017;1(2):131-56.
3. Ballardini N, Kull I, Soderhall C, Lilja G, Wickman M, Wahlgren CF. Eczema severity in preadolescent children and its relation to sex, filaggrin mutations, asthma, rhinitis, aggravating factors and topical treatment: a report from the BAMSE birth cohort. Br J Dermatol. 2013;168:588-94.
4. Carvalho VO, Solé D, Antunes AA, Bau AEK, Kuschnir FC, Mallozi MC, et al. Guia prático de atualização em dermatite atópica - Parte II: abordagem terapêutica. Posicionamento conjunto da Associação Brasileira de Alergia e Imunologia e da Sociedade Brasileira de Pediatria. Braz J Allergy Immunol. 2017;1(2):157-82.
5. Rubel D, Thirumoorthy T, Soebaryo RW, Wenq SC, Gabriel TM, Villafuerte LL, et al. Consensus guidelines for the manegement of atopic dermatitis: an Asia-Pacific perspective. J Dermatol. 2013;40:160-7.
6. Devillers AC, Oranje AP. Wet-wrap treatment in children with atopic dermatitis: a practical guideline. Pediatr Dermatol. 2012;29(1):24-7.
7. González-López G, Ceballos-Rodríguez RM, González-López JJ, Feito Rodríguez M, Herranz-Pinto P. Efficacy and safety of wet wrap therapy for patients with atopic dermatitis: a systematic review and meta-analysis. Br J Dermatol. 2017;177(3):688-95.
8. Wollenberg A, Barbarot S, Bieber T, Christen-Zaech S, Deleuran M, Fink-Wagner A. Consensus-based European guidelines for treatment of atopic eczema (atopic dermatitis) in adults and children: part II. J Eur Acad Dermatol Venereol. 2018;32:850-78.
9. Devillers ACA, Oranje AP. Efficacy and safety of “wetwrap” dressings as an intervention treatment in children with severe and/or refractory atopic dermatitis: a critical review of the literature. Br J Dermatol. 2006;154(4):579-85.
10. Andersen RM, Thyssen JP, Maibach HI. The Role of Wet Wrap Therapy in Skin Disorders – A Literature Review. Acta Derm Venereol. 2015;95:933-9.
11. Correa MCM, Nebus J. Management of patients with atopic dermatitis: the role of emollient therapy. Dermatol Res Pract. 2012 sep [cited 2018 sep]; Disponível em: https://www.hindawi.com/journals/drp/2012/836931.
12. Gutman AB, Kligman AM, Sciacca J, James WD. Soak and Smear: a standard technique revisited. Arch Dermatol. 2005;141(12):1556-9.
13. Nicol NH, Boguniewicz M. Wet wrap therapy in moderate to severe atopic dermatitis. Immunol Allergy Clin N Am. 2017;37(1):123-39.
14. Sala- Cunill A, Lazaro M, Herráez L, Quiñones MD, Moro-Moro M, Sanchez I. Basic skin care and topical therapies for atopic dermatitis: beyond essential approaches. J Investig Allergol Clin Immunol. 2018;28(6) [no prelo].
15. Cooper C, DeKlotz CMC. Warming up to the idea of wet wraps. Pediatr Dermatol. 2017;34:737-8.
16. Delion P, Labreuche J, Deplanque D, Cohen D, Duhamel A, Lallié C, et al. Therapeutic body wraps (TBW) for treatment of severe injurious behaviour in children with autism spectrum disorder (ASD): A 3-month randomized controlled feasibility study. PLoS ONE. 2018 jun [cited 2018 set];13(6). Disponível em: http://journals.plos.org/plosone/article?id=10.1371/journal.pone.0198726.



