Número Atual: Outubro-Dezembro 2017 - Volume 1 - Número 4
- Imprimir
- Indicar
- Estatísticas
- (0)
Comentários - Como Citar
- Download da Citação
- Artigos Relacionados
-
Outros dos
Autores
Artigo Original
Respirador bucal e alterações craniofaciais em alunos de 8 a 10 anos
Mouth breathing and craniofacial alterations in students aged 8 to 10 years
Claudia Salvini Barbosa Martins da Fonseca1; Maria de Fátima Pombo March2; Clemax Couto Sant'Anna2
DOI: 10.5935/2526-5393.20170058
1. Faculdade Medicina de Petrópolis, Pediatria - Petrópolis, RJ, Brasil
2. Faculdade de Medicina do Rio de Janeiro (UFRJ), Pediatria - Rio de Janeiro, RJ, Brasil
Endereço para correspondência:
Claudia Salvini Barbosa Martins da Fonseca
E-mail: claudiasalvini@hotmail.com
Submetido em: 08/03/2017
Aceito em: 27/06/2017
Nao foram declarados conflitos de interesse associados à publicaçao deste artigo.
RESUMO
OBJETIVO: Identificar respiradores bucais (RB) e descrever os respectivos sintomas e alteraçoes craniofaciais.
MÉTODOS: Estudo observacional, transversal, descritivo. Incluídos escolares de ambos os sexos, de 8 a 10 anos de escolas municipais de Petrópolis, RJ, Brasil. Selecionados os alunos com critérios positivos para respirador bucal segundo protocolo, e cujas variáveis foram descritas. Os respiradores bucais sem hábitos de sucçao (mamadeira, chupeta, dedo) ou com tais hábitos até 3 anos e 11 meses compuseram a subamostra nomeada como respiradores bucais sem interferência dos hábitos de sucçao.Estes foram examinados pesquisando-se: fácies alongada, vedaçao e conformaçao labial, posiçao da língua, formato de palato e má oclusao. Classificados cornetos nasais inferiores e amígdalas.
RESULTADOS: Dentre 377 estudantes houve prevalência de 243 (64%) respiradores bucais, e 134 (36%) respiradores nasais.Os sintomas mais frequentes na subamostra dos respiradores bucais sem hábitos ou com hábitos até 3 anos e 11 meses em relaçao aos respiradores nasais foram: obstruçao nasal diária (11 vezes), sonolência diurna (9,6 vezes), roncos (7,5 vezes), dormir de boca aberta (6,9 vezes), dificuldade de respirar à noite/sono agitado (5,4 vezes). Alteraçoes do exame físico nos respiradores bucais sem hábitos ou com hábitos até 3 anos e 11 meses foram: língua mais baixa e anterior (93,7%), lábios inferiores com volume e fissuras (88,2%), palato ogival (84,1%), má oclusao (78,6 %) e hipertrofia de cornetos (67,6%).
CONCLUSAO: A frequência de RB foi elevada. Nem sempre a típica fácies do respirador bucal (fácies alongada e boca aberta) foi encontrada, porém a língua anteriorizada e rebaixada, o palato em ogiva e a má oclusao dentária estavam presentes na maior parte da amostra. Os distúrbios do sono (roncos, respiraçao bucal e apneia) podem comprometer o dia a dia da criança, e nem sempre os pais observam e correlacionam estes dados.
Descritores: Respiraçao bucal, criança, arco dental, face.
INTRODUÇAO
Desde o nascimento, a respiraçao nasal é uma situaçao vital elementar para o ser humano1. Quando ocorre uma obstruçao nasal por um longo período, ocorre uma mudança do padrao respiratório do nasal para o oral. Esta adaptaçao nao é fisiológica, e sim patológica, induzindo a adaptaçoes funcionais2.
As doenças obstrutivas mais comuns na infância responsáveis por esta alteraçao sao hipertrofia das adenoides e/ou amígdalas, e rinites. Estas doenças podem manifestar-se de forma isolada ou associada3. Existe a respiraçao bucal sem obstruçao das vias aéreas superiores, que pode ser devida à permanência de um hábito pós-tratamento de alguma obstruçao4.
O padrao de respiraçao bucal consiste no fato da boca estar constantemente aberta, sem vedaçao labial, com uma queda da mandíbula e alteraçao na posiçao da língua, que passa a repousar no assoalho da boca, deixando de exercer uma pressao no palato duro. Consequentemente, ocorrerá um desiquilíbrio nas forças externas (lábios e bochechas) e internas (língua), e irao ocorrer alteraçoes craniofaciais, como facies alongada, estreitamento do maxilar, palato duro estreito e ogival, aumento do ângulo mandibular, nariz estreitos, boca aberta, lábio superior fino e retraído, lábio inferior volumoso e com fissuras e má oclusao dentária (mordida aberta anterior e mordida cruzada posterior, classe II Angle)2,5-7.
O crescimento facial é um fenômeno complexo multifatorial. O fator genético dá à criança um padrao semelhante aos seus pais, entretanto, os fatores externos também influenciam este crescimento8. No caso da respiraçao bucal, quanto mais tempo uma criança estiver exposta a este padrao de respiraçao, maior será o impacto negativo sobre o desenvolvimento facial harmonioso, desencadeando alteraçoes craniofaciais, posturais e alteraçoes sistêmicas1.
O respirador bucal (RB), a fim de facilitar a passagem do ar das vias aéreas superiores às vias aéreas inferiores, promove a anteriorizaçao e a extensao da cabeça. Esse deslocamento da posiçao da cabeça altera o centro de gravidade, comprometendo a mecânica corporal. Dentre as alteraçoes posturais desencadeadas pela respiraçao bucal, destacam-se diminuiçao da lordose cervical, aumento da cifose torácica, aumento da lordose lombar, a anteroversao pélvica, e alteraçoes no posicionamento do joelho9,10. Segundo Conti, as alteraçoes posturais seriam mais frequentes nos RB do que nos respiradores nasais (RN)3.
O RB pode apresentar algum distúrbio do sono, como roncar, dormir de boca aberta ou apneia. A qualidade ou quantidade inadequada de sono estao associadas ao aumento na sonolência diurna, desatençao e provavelmente déficits cognitivos e comportamentais11-13. Também pode apresentar déficit de crescimento, problemas cardiovasculares (hipertrofia ventricular direita, cor pulmonale e hipertensao sistêmica), enurese e infecçoes de repetiçao2.
O presente estudo teve por objetivo identificar a prevalência de RB, descrever e comparar a frequência dos sintomas na subamostra dos respiradores bucais sem interferência dos hábitos de sucçao (RBSIHS) e nos RN, bem como descrever alteraçoes craniofaciais nos RBSIHS em estudantes de escolas municipais de Petrópolis, RJ.
MÉTODOS
Estudo observacional, transversal, descritivo. Foram selecionados escolares de ambos os sexos, na faixa etária de 8 a 10 anos de idade, matriculados em sete escolas municipais de Petrópolis, RJ, no período de fevereiro a maio de 2016. Petrópolis é uma cidade serrana com clima tropical de altitude, com veroes úmidos e chuvosos e invernos secos e frios. O critério de inclusao foi: escolares matriculados nas escolas municipais próximas ao centro, com pouca variaçao climática entre elas. Foram excluídas as crianças com doenças genéticas com comprometimento facial, doenças com envolvimento musculoesqueléticas, e com formulários incompletos.
Desenho do estudo
Primeira etapa
Foi distribuído aos escolares o protocolo para a identificaçao da criança respiradora bucal de Abreu et al.14, e o questionário sobre hábitos de sucçao (mamadeira, chupeta e dedo), a fim de excluir crianças que apresentavam algum destes hábitos acima da idade de três anos e onze meses completos, pois a partir desta idade, estes podem interferir na arcada dentária15. O protocolo e o questionário foram respondidos pelos responsáveis. Foram consideradas RB as crianças que apresentavam dois sinais maiores (roncar, dormir com a boca aberta, babar no travesseiro, queixar-se de obstruçao nasal diária) ou um sinal maior associado a dois ou mais sinais menores (prurido nasal, obstruçao intermitente, às vezes referir dificuldade para respirar à noite ou sono agitado, sonolência, irritabilidade diurna, dificuldade ou demora ao engolir alimentos, três ou mais episódios de infecçao de garganta ou ouvido, ou sinusite comprovada por médico no último ano, dificuldade no aprendizado escolar)14. As demais foram consideradas RN.
Segunda etapa
As crianças previamente identificadas como RB pelo protocolo de anamnese de Abreu et al.14 foram a seguir avaliadas pelo questionário de hábitos de suçao. RB sem hábitos ou com hábitos de sucçao que persistiram até 3 anos e onze meses completos foram classificados como uma subamostra dos RB: os RBSIHS. O exame físico desta subamostra foi realizado por um alergista pediátrico, e teve enfoque nas seguintes alteraçoes craniofaciais: facies alongada, lábios abertos ou fechados, presença de lábios superiores finos e retraídos, lábios inferiores avolumados e com fissuras, posiçao da língua em repouso (língua exercendo pressao no palato duro ou língua com uma postura anteriorizada e rebaixada), palato normal ou ogival, conformaçao das arcadas (triangular, ovoide e quadrada), alteraçao das arcadas dentárias (normal ou alterada: apinhamento, mordida aberta, mordida cruzada, topo a topo, sobremordida, overjet, biprotusao)15. Os cornetos foram classificados em: grau 1 -corneto inferior e ou médio ocupando 25% da fossa nasal; grau 2 -corneto inferior e ou médio ocupando 50% da fossa nasal; grau 3 - corneto inferior e ou médio ocupando 75% ou mais da fossa nasal14. Foram considerados hipertrofiados os cornetos grau 2 e 3. As amígdalas foram classificadas segundo o critério de Brodsky & Koch: grau 0 - amígdalas limitadas à fossa tonsilar; grau 1 - tonsilas ocupando 25% do espaço entre os pilares anteriores; grau 2 - obstruçao de 25-50% entre os pilares anteriores; grau 3 - obstruçao entre 50 e 75% entre os pilares; e grau 4 -obstruçao maior que 75% do espaço entre os pilares. Foram consideradas hipertrofiadas aquelas classificadas como grau 3 ou 416.
O tamanho amostral mínimo de 370 (com intervalo de confiança de 95%) foi calculado pelo programa Epi-info, utilizando-se a prevalência de 53,3% de RB, baseado no trabalho de Conti et al.3 Empregou-se estatística descritiva (frequência e percentual para as variáveis categóricas).
O projeto foi aprovado pelo Comitê de Ética Médica da Faculdade Medicina de Petrópolis, sob o número CAAE: 51737915.1.0000.5245.
RESULTADOS
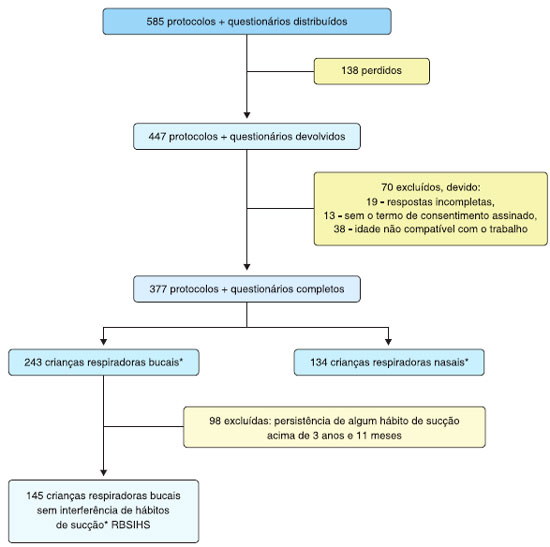
Foram distribuídos 585 protocolos de anamnese e questionários sobre os hábitos de sucçao, e foram devolvidos 447. Destes, foram excluídos 70 (em 38 a idade nao era compatível com a faixa etária do trabalho, 19 estavam com as respostas incompletas, e 13 sem assinatura dos responsáveis).
Obteve-se 377 protocolos e questionários devolvidos, dentro da faixa etária escolhida. Ao analisar os protocolos, a amostra foi dividida em duas populaçoes: 243 RB (64%) e 134 RN (34%) (Figura 1).
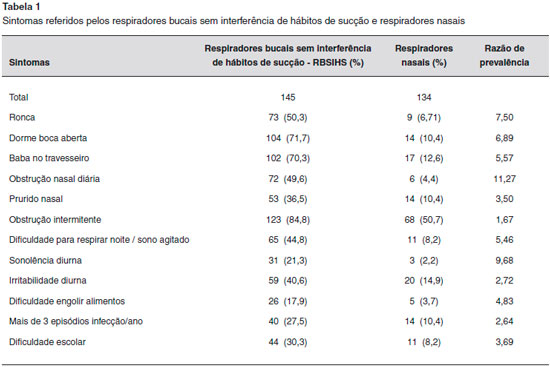
No grupo dos RB foram identificados 145 RBSIHS. Os sintomas citados nos grupos: RBSIHS e RN estao referidos na Tabela 1.
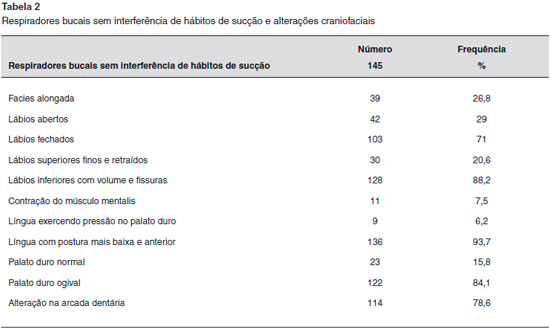
Na segunda etapa do trabalho, os 145 RBSIHS foram examinados em relaçao às alteraçoes craniofaciais (Tabelas 2 e 3). Os cornetos apresentavam obstruçao de 50% ou mais em uma das narinas em 98 crianças (67,6%). Já as amígdalas consideradas obstrutivas (grau 3 e 4) foram encontradas em 20 (13,8%).
DISCUSSAO
É interessante notar que, nos 377 protocolos, os distúrbios do sono, como dormir de boca aberta, foi citado em quase 2/3 dos entrevistados, assim como roncos foi observado na metade da casuística. No dia a dia do pediatra uma grande parcela dos responsáveis pelas crianças nao relata se a criança apresenta algum distúrbio do sono, como dormir de boca aberta, roncos, apneia ou mesmo nao valoriza a qualidade de sono. Por isto, a Academia Americana de Pediatria recomenda que se indague ao responsável de todas as crianças ou adolescentes se eles roncam, a fim de fazer uma triagem para a apneia do sono17.
Um trabalho realizado no Canadá, com crianças atendidas no setor de ortodontia, associou a presença de distúrbios do sono com os seguintes fatores: facies alongada e estreita, resfriados frequentes, alergias e respiraçao bucal18.
Ao aplicar o protocolo de Abreu e cols. a todos os escolares, encontramos uma prevalência de 64% RB, e 36% RN. No estudo realizado por Abreu et al. em Abaeté, MG, foi encontrada uma prevalência de 55% de RB14; enquanto Felcar et al., em Londrina, PR, relataram 56,8% de RB19.
Comparando o protocolo de anamnese entre os RBSIHS e os RN, foi observada uma frequência aumentada de todos os sintomas nos RBSIHS em relaçao aos RN, a saber: obstruçao nasal diária (11 vezes), sonolência diurna (9,6 vezes), roncos (7,5 vezes), dormir de boca aberta (6,9 vezes), salivaçao (5,5 vezes), dificuldade de respirar à noite/sono agitado (5,4 vezes), dentre outros.
Nos RBSIHS, alguns sintomas de comportamento foram bem mais frequentes em relaçao aos RN, como sonolência diurna, sono agitado/dificuldade de dormir, dificuldade escolar e irritabilidade diurna. Nossos resultados sao concordantes com os trabalhos realizados na coorte de Avon, nos quais houve uma relaçao entre distúrbios do sono e alteraçao da cogniçao e desenvolvimento da linguagem, bem como distúrbios do sono e alteraçao do comportamento12,13. Em uma revisao sistemática sobre a influência do padrao de respiraçao e o processo de aprendizado, foi encontrada uma maior dificuldade de aprendizado entre os RB20.
No exame físico dos RBSIHS, foi constatado que somente 1/4 das crianças apresentavam uma facies alongada, à semelhança do trabalho de Souki et al., 2014, em um centro de RB em Belo Horizonte, que, ao avaliar os tecidos moles através de cefalometria, nao identificaram diferença na relaçao da altura facial anterior de RB e RN21. Já Al Ali et al., em 2015, na corte de Avon, Inglaterra, estudaram 1.734 adolescentes que ao longo da vida apresentaram algum distúrbio do sono (roncos, respiraçao bucal e apneia), e 1.862 adolescentes saudáveis através de medidas faciais feitas com um scanner. Houve diferença mediana na altura anterior do rosto de 0,3 mm nos adolescentes com distúrbios do sono, medida esta que é imperceptível à ectoscopia22.
Os lábios encontravam-se fechados em aproximadamente 2/3 das crianças dos RBSIHS da nossa pesquisa, indo totalmente ao oposto do relatado na literatura, que refere que os lábios encontram-se abertos ou semiabertos, deixando de exercer uma pressao externa na arcada dentária, favorecendo às más oclusoes2,5. O lábio superior fino e retraído foi detectado em apenas 20,6% da nossa casuística, talvez pelo fato de os lábios superiores crescerem em média 6,5 mm entre o nascimento e a idade adulta, ficando muito difícil de perceber uma pequena diferença ao exame clínico23. Já o lábio inferior encontrava-se volumoso e com fissuras na maioria das crianças examinadas, semelhante aos dados da literatura2,5,23. Souki et al. identificaram, através da cefalometria, que o lábio inferior dos RB é mais protuso/saliente que o dos RN (4,57 mm versus 3,52 mm)21.
O dado mais observado no presente estudo foi a posiçao da língua mais baixa e anteriorizada sem exercer pressao no palato duro e, consequentemente, levando à menor expansao do palato, acarretando a arcada superior estreita e o palato em ogiva, achado este, encontrado na maioria dos RBSIHS. Lione et al., em 2014, na Itália, realizaram um trabalho em que foram escaneadas as arcadas dentárias superiores e inferiores e aferidos vários pontos e suas respectivas distâncias em RB e nos RN. Os RB tinham o arco maxilar mais estreito, e um aumento na altura do palato24.
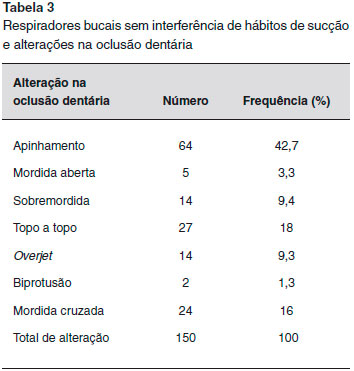
No presente estudo, foi visualizada alguma alteraçao na arcada dentária em quase 70% dos RBSIHS. O apinhamento foi o mais frequente. Em relaçao às oclusoes, as mais encontradas foram topo a topo, mordida cruzada, e mordida aberta. Carvalho et al., em 2014, observaram em alguns municípios do Brasil a prevalência de má oclusao situando-se em torno de 70%. Na primeira dentiçao, a má oclusao mais encontrada foi a mordida aberta, e, na dentiçao mista e permanente, foi relatado o apinhamento25. Souki et al., em Belo Horizonte, numa populaçao de RB, encontraram uma prevalência em torno de 30% tanto para mordida cruzada posterior quanto para a mordida aberta durante a primeira dentiçao e a mista. A respiraçao bucal pode ser uma etiologia na má oclusao, porém a hereditariedade tem um papel importante no crescimento e desenvolvimento facial26. Rossi et al., em um centro odontológico, demostraram que certas características dentárias e do esqueleto facial estao associadas à respiraçao bucal, e que se agravam na adolescência27.
No presente estudo encontramos a hipertrofia de cornetos em mais da metade dos participantes, provavelmente devido a um quadro clínico de rinite. O estudo multicêntrico ISAAC avaliou a prevalência de rinite em escolares brasileiros na faixa etária de 6 a 7 anos de idade e 13 a 14 anos de idade, em duas épocas distintas, encontrando uma prevalência em torno de 26% nos escolares, e ao redor de 30% nos adolescentes28. Por outro lado, em grupos selecionados há relatos de maior prevalência de rinite. Como exemplos tem-se o estudo realizado em um centro ortodôntico em Sao Paulo com crianças com má oclusao dentária, no qual a frequência de rinite foi de 76,4%, bem superior à populaçao geral29. Do mesmo modo, num centro de referência para respiradores bucais, Souki et al., em Belo Horizonte, estudando RB, encontraram uma prevalência de rinite durante a dentiçao mista de 81%, e na permanente, de 95,2%21.
A hipertrofia de amígdalas (grau 3 e 4) esteve presente em poucas crianças (13,8%) em nosso estudo, provavelmente porque tal hipertrofia ocorre preferencialmente na faixa etária entre 3 e 6 anos de idade30.
Como limitaçoes do presente estudo, podem se destacar alguns aspectos. Teria sido oportuno procurar as mesmas alteraçoes faciais nos RB e nos RN, o que permitiria identificar possíveis diferenças craniofaciais em ambos os grupos. Além disto, empregou-se um questionário nao validado, e o exame físico que utilizamos, por ser uma avaliaçao subjetiva, está mais sujeita a erros do que as medidas objetivas, supostamente mais confiáveis.
Este trabalho incita a várias outras perguntas, como prevenir a instalaçao destas alteraçoes craniofaciais. Um trabalho longitudinal correlacionando à visao de um médico, um fonoaudiólogo e um odontopediatra sobre a mesma populaçao iria enriquecer muito para todos os profissionais, e principalmente para os respiradores bucais.
Concluindo, durante a consulta pediátrica, perguntar sobre distúrbios do sono, como roncos, dormir de boca aberta e apneia é necessário. Os distúrbios do sono (dormir de boca aberta e roncos) estiveram associados a um aumento da sonolência diurna, dificuldade escolar e irritabilidade neste grupo. Ao exame físico nao se deve valorizar exclusivamente a típica facies dos RB, facies alongada e boca aberta para pensar em um processo obstrutivo já vigente. Mas a postura anteriorizada e rebaixada da língua, o palato em ogiva, os lábios inferiores com volumes e fissuras e alguma alteraçao na arcada dentária, já sao indícios para pensarmos em tal processo.
REFERENCIAS
1. Krakauer LH, Guilherme A. Relaçao entre respiraçao bucal e alteraçoes posturais em crianças: uma análise descritiva. R Dental Press Ortodon Ortop Facial. 2000;5(5):85-92.
2. Di Francesco RC. Síndrome do respirador oral. In: Caldas Neto S, Mello Junior JF, Martins RHG, Costa SS. Tratado de otorinolaringologia e cirurgia cervical. Sao Paulo: Editora Roca; 2011. p. 7-13.
3. Conti PBM, Sakano E, Ribeiro MAGO, Schivinski CIS, Ribeiro JD. Avaliaçao da postura corporal em crianças e adolescentes respiradores orais. J Pediatr (Rio J). 2011;87(4):357-63.
4. Di Francesco RC. Respirador oral sem obstáculo das vias aéreas superiores. In: Solé D, Prado E, Weckx LLM. Obstruçao nasal- o direito de respirar pelo nariz. Sao Paulo: Editora Atheneu; 2013. p.65-6.
5. Imbaud T, Wandalsen G, Nascimento Filho E, Wandalsen NF, Mallozi MC, Solé D. Respiraçao bucal em pacientes com rinite alérgica: fatores associados e complicaçoes. Rev bras alerg imunopatol. 2006;29(4):183-7.
6. Andrada e Silva MA, Marchesan IQ, Ferreira LP, Schmidt R, Ramires RR. Postura, tônus e mobilidade de lábios e língua de crianças respiradoras orais. Rev. CEFAC. 2012;14(5):853-60.
7. Bresolin D, Shapiro GG, Shapiro PA, Dassel SW, Furukawa CT, Pierson WE, et al. Facial characteristics of children who breathe through the mouth. Pediatrics. 1984;73(5):622-5.
8. Kozak FK, Ospina JC, Cardenas MF. Characteristics of normal and abnormal postnatal craniofacial growth and development. In: Lesperance MM, Flint PW. Cummings pediatric otolaryngology. Elsevier; 2015. p. 55-80.
9. Yi LC, Jardim JR, Inoue DP, Pignatari SSN. Relaçao entre a excursao do músculo do diafragma e as curvas da coluna vertebral em crianças respiradoras bucais. J Pediatr (Rio J.). 2008;84(2):171-7.
10. Roggia B, Santos VAV Fa, Correa B, Rossi AG. Postura e equilíbrio corporal de escolares de oito a doze anos com e sem respiraçao oral. CoDAS. 2016;28(4):395-402. Doi:101590/2317- 1782/20162015002.
11. Beebe DW. Cognitive, behavioral and functional consequences of inadequate sleep in children and adolescents. Pediatr Clin N Am. 2011;58:649-65.
12. Bonuck K, Freeman K, Chervin RD, Xu L. Sleep disorders breathing in a population based cohort: behavioral outcomes at 4 and 7 years. Pediatrics. 2012;129:857-65.
13. Bonuck K, Rao T, Xu L. Pediatric sleep disorders and special educational need at 8 years: a population based cohort study. Pediactrics. 2012;130:634-42.
14. Abreu RR, Rocha RL, Lamounier JA, Guerra AFM. Etiology, clinical manifestations and concurrent findings in mouth breathing children. J Pediatr (Rio J.). 2008;84(6):529-35.
15. Emerich K, Wojtaszek- Stominska A. Later orthodontic complications caused by risk factors observed in the early years of life. Eur J Pediatr. 2010;169:651-5.
16. Meirelles RC. Semiologia da faringe. In: Meirelles RC, Atherino CC. Semiologia em otorrinolaringologia. Rio de Janeiro: Editora Rubio; 2010. p.153-63.
17. Marcus CL, Brooks LJ, Draper KA, Gozal D, Halbower AC, Jones J, et al. Diagnosis and management of childhood obstructive sleep apnea syndrome. Pediatrics. 2012;130:576-84.
18. Huynh NT, Morton PD, Rompré PH, Papadakis A, Remise C. Associations between sleep disorded breathing symptoms and facial and dental morphometry, assessed with screening examinations. Am J Orthod Dentofacial Orthop. 2011;140:762-70.
19. Felcar JM, Bueno IR, Massan ACS, Torezan RP, Cardoso JR. Prevalência de respiradores bucais em crianças de idade escolar. Ciência & Saúde Coletiva. 2010;15(2):437-44.
20. Ribeiro GCA, Santos ID, Santos ACN, Paranhos LR, Cesar CPHAR. Influence of the breathing pattern on the literature process: a systematic review of literature. Braz J Otorhinolaryngol. 2016;82(4):466-78.
21. Souki BQ, Lopes PB, Veloso NC, Avelino RA, Pereira TBJ, Souza PEA, et al. Facial soft tissues of mouth breathing children: Do expectations meet reality? Int J Pediatr Otorhinolaryngol. 2014;78:1074-9.
22. Al-Ali A, Richmond S, Popat H, Playle R, Pickles T, Zhurov A, et al. The influence of snoring, mouth breathing and apnoea on facial morphology in late childhood: a three dimensional study. BMJ Open [serial on the internet] 2015[cited 2016 nov].Disponível em: http://www.bmjopen.bmj.com/contente/5/9/e009027.
23. Langlade M. Diagnóstico Ortodôntico. Sao Paulo: Editora Santos;1993.p.127-58.
24. Lione R, Buongiorno M, Franchi L, Cozza P. Evaluation of maxillary arch dimensions and palatal morphology in mouth breathing children by using digital dental casts. Int J Pediatr Otorhinolaryngol. 2014;78:91-5.
25. Carvalho FS, Carvalho CAP, Sales-Peres A, Bastos JRM, Sales-Peres SHC. Epidemiology of malocclusion in children and adolescents: a critic review. Rev Gauch Odontol. 2014;62(3):253-60.
26. Souki BQ, Pimenta GB, Souki MQ, Franco LP, Becker HMG, Pinto JA. Prevalence of malocclusion among mouth breathing children: do expectations meet reality? Int J Pediatr Otorhinolaringol. 2009;73:767-73.
27. Rossi RC, Rossi NJ, Rossi NJC, Yamashita HK, Pignatari SSN. Dentofacial characteristics of oral breathers in diferente ages: a restrospective case control study. Progress in Orthodontics. 2015. doi 10.1186/s40510-015-0092-y.
28. III Consenso Brasileiro sobre Rinites. Braz J Otorhinolaryngol. 2012;75(6):10-1.
29. Imbaud TCS, Mallozi MC, Domingos VBTC, Solé D. Frequência de rinite e alteraçoes orofaciais em pacientes com má oclusao dentária. Rev Paul Pediatr. 2016;34(2):184-8.
30. Isaacson G. Pediatric Tonsillectomy- an evidence-based approach. Otolaryngol Clin N Am. 2014;47:673-90.