Número Atual: Abril-Junho 2022 - Volume 6 - Número 2
- Imprimir
- Indicar
- Estatísticas
- (0)
Comentários - Como Citar
- Download da Citação
- Artigos Relacionados
-
Outros dos
Autores- Carolina Tavares de Alcântara
- Daniela Farah Teixeira Raeder
- Fernanda Lugao Campinhos
- Larissa Silva Brandão
- Régis de Albuquerque Campos
- Alfeu Tavares Franca
- Rozana de Fátima Gonçalves
- Eli Mansour
- Janaina Michelle Lima Melo
- Solange Oliveira Rodrigues Valle
- Gabriela Andrade Dias
- Leila Vieira Borges Trancoso-Neves, Rosana Câmara Agondi
- Luis Felipe Chiaverini Ensina
ARTIGO ESPECIAL
Guia prático de urticária aguda
Practical guide to acute urticaria
Carolina Tavares de Alcântara1; Daniela Farah Teixeira Raeder2; Fernanda Lugao Campinhos3; Larissa Silva Brandão4; Régis de Albuquerque Campos5; Alfeu Tavares Franca6; Rozana de Fátima Gonçalves7; Eli Mansour8; Janaina Michelle Lima Melo9; Solange Oliveira Rodrigues Valle10; Gabriela Andrade Dias11; Leila Vieira Borges Trancoso-Neves12, Rosana Câmara Agondi13; Luis Felipe Chiaverini Ensina4
DOI: 10.5935/2526-5393.20220022
1. DermAlergo Clinic - Belém, PA, Brasil
2. Hospital Regional da Asa Norte, Secretaria de Saúde do Distrito Federal, Unidade de Alergia e Imunologia - Brasília, DF, Brasil
3. Hospital Santa Casa de Misericórdia de Vitória, Centro de Referência em Asma, Alergia e Imunologia - Vitória, ES, Brasil
4. Universidade Federal de São Paulo (UNIFESP), Ambulatório de Alergia e Imunologia Clínica, Departamento de Pediatria - São Paulo, SP, Brasil
5. Faculdade de Medicina da Bahia, Universidade Federal da Bahia, Departamento de Medicina Interna e Apoio Diagnóstico e Pós-Graduação em Ciências da Saúde - Salvador, BA, Brasil
6. Faculdade de Medicina, Universidade Federal do Rio de Janeiro. Presidente Vitalício ASBAI. Professor Livre Docente - Rio de Janeiro, RJ, Brasil
7. Alergodiagnóstico - Belo Horizonte, MG, Brasil
8. Faculdade de Ciências Médicas, Universidade Estadual de Campinas (UNICAMP), Alergia e Imunologia, Departamento de Clínica Médica - Campinas, SP, Brasil
9. Hospital das Clínicas, Faculdade de Medicina de Ribeirão Preto, Serviço de Alergia e Imunologia - Ribeirão Preto, SP, Brasil
10. Hospital Universitário Clementino Fraga Filho, Universidade Federal do Rio de Janeiro, Serviço de Imunologia - Rio de Janeiro, RJ, Brasil
11. Universidade do Estado do Rio de Janeiro, Serviço de Alergia e Imunologia - Rio de Janeiro, RJ, Brasil
12. Complexo Hospitalar Universitário Professor Edgar Santos, Universidade Federal da Bahia, Ambulatório de Urticária - Salvador, BA, Brasil
13. Hospital das Clínicas, Faculdade de Medicina da Universidade de São Paulo (FMUSP), Serviço de Imunologia Clínica e Alergia - São Paulo, SP, Brasil
Endereço para correspondência:
Carolina Tavares de Alcântara
E-mail: carolina.alergia@gmail.com
Submetido em: 26/02/2022
Aceito em: 06/03/2022
RESUMO
A urticária aguda é uma causa frequente de consulta com alergistas, caracterizada por urticas e/ou angioedema. Embora autolimitada e benigna, pode causar desconforto significativo e raramente representar uma doença sistêmica grave ou reação alérgica com risco de vida. Nesta revisão, elaborada pelo Departamento Científico de Urticária da Associação Brasileira de Alergia e Imunologia, foram abordadas as principais questões referentes ao tema para auxiliar o médico especialista e generalista.
Descritores: Urticária, angioedema, diagnóstico, terapêutica.
INTRODUÇÃO
Define-se urticária como uma condição caracterizada pelo aparecimento de urticas, angioedema ou ambos. A urticária é classificada de acordo com o tempo decorrido desde o início das manifestações clínicas, sendo considerada aguda quando os sinais e sintomas persistem por menos do que seis semanas1,2. Por sua alta prevalência - uma em cada cinco pessoas apresentam pelo menos um episódio em algum momento da vida - é fundamental que aspectos relacionados aos mecanismos, diagnóstico e tratamento das urticárias agudas sejam bem conhecidos por todos os profissionais que se deparam com estes pacientes2. Este artigo tem como objetivo revisar questões importantes relacionadas às urticárias agudas, frequentemente presentes na prática clínica do especialista e do generalista.
QUAIS OS PRINCIPAIS DESENCADEANTES DAS URTICÁRIAS AGUDAS?
Na Tabela 1 são destacadas as causas ou gatilhos comuns de urticária aguda, que devem ser identificados por uma história detalhada e eliminados, se possível3. Em 30% a 50% dos casos, não é possível identificar uma causa específica para a urticária aguda, sendo esta classificada como idiopática4. No entanto, este talvez não seja o termo mais adequado, uma vez que parte dos casos evolui para a forma crônica, cujo mecanismo autoimune é atualmente bem descrito5,6.
A prevalência de diferentes etiologias varia entre diferentes grupos etários. Na infância é comum a associação da urticária aguda com alimentos e/ou medicamentos, levando frequentemente a restrições alimentares e suspensão das medicações. No entanto, em mais de 40% dos casos são infecções virais leves do trato respiratório superior as causas mais frequentes de urticária aguda em crianças3. Em alguns pacientes, é a combinação de infecções virais e a ingestão de medicamentos que desencadeia a urticária5.
No geral, em 9% a 27% dos casos, medicamentos como antibióticos, anti-inflamatórios não esteroides (AINEs) e inibidores da enzima de conversora de angiotensina (iECA) são amplamente relacionados aos casos de urticária aguda, sendo a principal causa em adultos. Na faixa etária pediátrica, os antibióticos e AINEs que costumam ser prescritos durante infecções, são frequentemente relatados, enquanto em idosos, especificamente os AINEs, são os medicamentos mais implicados na urticária7.
O papel dos medicamentos como causa de urticária aguda em crianças pode estar superestimado, uma vez que há dados na literatura evidenciando que, após uma investigação adequada, mais de 90% das crianças com história plausível de alergia a medicamentos foram capazes de tolerar o medicamento suspeito6.
A urticária aguda induzida por alimentos é principalmente mediada por imunoglobulina E (IgE) e, portanto, os sintomas ocorrem de alguns minutos a 2 horas após a ingestão, e menos de 7% de todos os casos de urticária em vários estudos, foram associados aos alérgenos alimentares6. Em uma variante, a urticária aguda pode se desenvolver apenas quando o exercício físico é realizado, geralmente 2 a 3 horas após o contato com o alimento causador7.
Em crianças pequenas, o alimento mais frequentemente responsável é o leite de vaca, seguido do ovo, amendoim, soja e trigo (dependendo da área geográfica estudada); enquanto em crianças mais velhas e adultos, os alérgenos alimentares mais comuns são peixes, frutos do mar, nozes e frutas5.
Por ser autolimitada, uma investigação diagnóstica extensa não é necessária nas urticárias agudas em geral. Testes específicos (dosagem de IgE específica, teste cutâneo com alérgenos suspeitos e/ou teste de provocação) devem ser realizados apenas se houver um potencial desencadeante fortemente sugerido pela história clínica do paciente2.
QUAIS OS POSSÍVEIS MECANISMOS ETIOPATOGÊNICOS ENVOLVIDOS NA URTICÁRIA AGUDA?
Em todos os pacientes com urticária a formação de urticas pruriginosas, assimétricas e transitórias, associadas ou não ao angioedema, ocorrem devido à desgranulação dos mastócitos da pele e aos efeitos da histamina e outros mediadores pró-inflamatórios liberados neste processo2,8,9. Os mastócitos cutâneos estão localizados principalmente em torno dos vasos sanguíneos e nervos sensoriais da derme papilar superior, derme profunda e tecido subcutâneo10.
Diversos desencadeantes de urticária aguda como medicamentos, venenos de insetos, látex e alimentos podem ativar os mastócitos por mecanismo de hipersensibilidade tipo I (mediado por IgE). Entretanto, existe uma variedade de mecanismos que não envolvem a participação da IgE, mas que podem ativar os mastócitos causando urticária. Entre eles, incluem-se: receptores X2 acoplados à proteína G relacionados à Mas (MRGPRX2), receptores de peptídeo N-formil (RPF) e receptores de C3a e C5a11. As principais moléculas que se ligam ao receptor MRGPRX2 e induzem a ativação de mastócitos são a substância P, peptídeo intestinal vasoativo e uma série de medicamentos (quinolonas como ciprofloxacino e levofloxacino; bloqueadores neuromusculares como atracúrio e rocurônio; icatibanto, dentre outros)11-15. Enquanto os ligantes para o RPF são N-formiloligopeptídeos gerados por bactérias, sendo o N-formil-metionil-leucil-fenilalanina o mais potente e mais conhecido11,16.
Em resposta a uma série de fatores etiológicos, complexos imunes podem ser formados ativando o complemento com a geração de C3a e C5a (anafilatoxinas), que se ligam aos seus respectivos receptores (receptor C3a e C5a) presentes na membrana dos mastócitos ativando-os11,17. Outros receptores, como os receptores do tipo Toll (TLRs - Toll-like receptors), que são capazes de reconhecer produtos de uma gama de microrganismos, também são expressos em mastócitos e podem levar à ativação destas células, sem o envolvimento de mecanismos de hipersensibilidade do tipo I11,18. Além disso, os peptídeos antimicrobianos derivados da pele, como beta-defensinas e catelicidinas, podem ativar os mastócitos liberando seus mediadores e induzir a síntese da citocina pruritogênica IL-3111,19.
Assim, uma vez ativados, os mastócitos desgranulam e liberam grânulos citoplasmáticos, que contêm histamina, proteases e outros mediadores da inflamação que ativam os nervos sensoriais da pele levando ao prurido, ou mesmo à sensação de queimação e ardor na pele. Além disso, a histamina age nos vasos sanguíneos, promovendo vasodilatação, que clinicamente se traduz por eritema e calor local, e induz o extravasamento do plasma, levando ao edema tecidual que dá origem às urticas e ao influxo de células do sistema imune como basófilos, neutrófilos, eosinófilos, linfócitos T e outras células. Após a sua desgranulação, os mastócitos cutâneos produzem e secretam mediadores neoformados como as prostaglandinas, leucotrienos, fator de ativação plaquetária e diversas citocinas (IL3, IL4, IL5, IL13, TNF, MIP-1α, GM-CSF, dentre outras). Todos esses mediadores, juntamente com as células imunes, irão contribuir para a resposta inflamatória induzida pela desgranulação, com consequente formação de novas urticas e/ou angioedema20.
QUANDO RESTRINGIR O USO DE AINES EM PACIENTES COM URTICÁRIA AGUDA?
Urticária e angioedema são as principais manifestações clínicas associadas às reações de hipersensibilidade por drogas na América Latina, e os AINEs a classe mais frequentemente envolvida21. Dessa forma, sempre que estamos diante de um caso de urticária aguda, é muito importante avaliar se o paciente fez uso deste tipo de medicação nas 24 horas que antecederam o início dos sintomas2.
As reações de hipersensibilidade aos AINEs podem ocorrer por mecanismos IgE-mediados, embora sejam menos frequentes. Nestes casos, os sintomas aparecem rapidamente (em até 2 horas) após a exposição a um AINE específico, e não devem ser reproduzidos ao se utilizar uma droga de outro grupo químico. A dipirona, um derivado pirazólico, é a droga mais relacionada com reações que envolvam um mecanismo IgE-específico. Assim, indivíduos com hipersensibilidade seletiva à dipirona não devem apresentar sintomas ao utilizar drogas de outros grupos químicos, como o ibuprofeno (derivado do ácido arilpropiônico) ou diclofenaco (derivado do ácido heteroarilacético)22,23.
Na maioria das vezes, no entanto, as reações ocorrem por mecanismos não-imunológicos e, portanto, inespecíficos, relacionados à inibição da enzima cicloxigenase (COX). Assim, quanto mais potente for a inibição da COX, maior o risco de reação, independente do grupo químico. As reações por este mecanismo podem ser um pouco mais tardias, ocorrendo em até 24 horas após o uso da medicação. Inibidores fracos da COX (paracetamol) ou seletivos/preferenciais da COX-2 (etoricoxibe e nimesulida, respectivamente), são geralmente tolerados pela maior parte destes pacientes22,23. A identificação do mecanismo envolvido na reação é de fundamental importância para a prevenção de episódios futuros, mas a investigação só deve ser feita após a resolução completa da urticária, uma vez que os anti-histamínicos e eventualmente os corticosteroides utilizados no tratamento interferem diretamente no resultado dos testes.
Os AINEs além de causarem episódios de urticária, podem exacerbar uma urticária em curso, provavelmente por este mesmo mecanismo de inibição da COX. Até 30% dos pacientes com UCE podem apresentar piora dos sintomas com o uso de algum inibidor forte da COX, mas dados relacionados à piora em quadros de urticária aguda são limitados2.
De maneira geral, pela dificuldade em se definir o mecanismo de uma reação de hipersensibilidade aos AINEs na vigência dos sintomas, e pela possibilidade de os mesmos atuarem como um fator de piora, recomenda-se que esta classe (especialmente os inibidores fortes da COX), sejam evitados durante o curso da urticária aguda. Em geral, o paracetamol na dose de 500 mg ou na dose equivalente para crianças, pode ser utilizado com segurança23,24.
QUANDO INDICAR DIETA SEM ADITIVO ALIMENTAR PARA O PACIENTE COM URTICÁRIA AGUDA?
As reações adversas aos aditivos alimentares como causa de urticária aguda, apesar de serem muito relatadas pelos pacientes ou familiares, são pouco frequentes. Estudos mostram que a prevalência estimada em adultos é de menos de 1%, enquanto nas crianças varia entre 1% a 2%. As manifestações clínicas destas reações variam entre os pacientes, podendo ocorrer quadros leves como rubor, rinorreia, urticária/angioedema, até quadros mais graves e potencialmente fatais, como a anafilaxia25.
O diagnóstico é sempre desafiador para o especialista e deve ser suspeitado na presença de história clínica fortemente sugestiva. Alguns dados clínicos são considerados importantes para a suspeita de reação a aditivos, dentre eles: reações adversas a vários alimentos não relacionados; reações adversas a um alimento preparado comercialmente, mas não em preparações caseiras; agravamento de uma doença pré-existente (por exemplo, dermatite atópica), sem explicação aparente25.
Aditivos alimentares podem ser sintéticos ou naturais. Os sintéticos possuem baixo peso molecular, e por isso, na maioria das vezes não causam reações IgE mediada. Contudo, alguns aditivos naturais podem conter moléculas com peso molecular suficiente para induzir uma resposta mediada por IgE, como o vermelho carmim25.
Como a maioria das reações aos aditivos alimentares não envolve mecanismo de hipersensibilidade tipo I, em poucos casos a dosagem da IgE específica poderá auxiliar na elucidação diagnóstica. Assim, indica-se excluir o alimento contendo o aditivo suspeito, para posteriormente realizar o teste de provocação oral duplo-cego controlado por placebo, considerado o padrão ouro no diagnóstico25.
Na impossibilidade de se realizar o teste de provocação duplo-cego, poderá ser considerado um teste de provocação aberto. Caso o teste de provocação oral indicado seja positivo, a dieta de exclusão do alimento contendo o aditivo responsável pela reação deverá ser indicada25.
QUANDO INDICAR DIETAS ALIMENTARES PARA O PACIENTE COM URTICÁRIA AGUDA?
A urticária é considerada uma das manifestações mais comuns de alergia alimentar e, em geral, estima-se que cerca de 1,3% das urticárias agudas são provocadas por alimentos26.
A abordagem terapêutica da urticária aguda envolve a correta identificação e eliminação das causas subjacentes, ou seja, evitar o fator desencadeante é fundamental para garantir o controle total dos sintomas, a segurança e a qualidade de vida do paciente. Para que um alimento seja retirado da dieta, é fundamental que se estabeleça um correto diagnóstico da relação entre a ingesta do alimento e o surgimento dos sintomas2.
Quando a urticária/angioedema surge em minutos ou até 2 horas após a ingesta do alimento desencadeante, há uma forte suspeita da correlação clínica. Estudos demonstraram que 100% dos pacientes alérgicos ao leite de vaca desenvolveram sintomas dentro de 60 minutos após a exposição, enquanto 79% dos alérgicos ao ovo os sintomas ocorrem dentro de 90 minutos, e em 95% dos alérgicos a amendoim/nozes os sintomas surgiram dentro de 20 minutos após a ingesta26.
As reações a alimentos podem envolver mecanismos imunológicos e não imunológicos, sendo o mecanismo IgE mediado o mais comum. Apesar da dosagem da IgE específica (in vivo ou in vitro) estabelecer a sensibilidade para alguns alimentos e auxiliar no diagnóstico, a única prova definitiva da natureza causal de um agente suspeito, tanto nas reações imunológicas quanto nas não imunológicas, é a remissão total dos sintomas após a eliminação do alimento suspeito e a recorrência dos sintomas após nova exposição, preferencialmente realizada por um teste duplo-cego controlado por placebo. Assim, uma vez comprovada esta relação, a exclusão do alimento deverá ser indicada2,26.
QUAIS OS PRINCIPAIS AGENTES INFECCIOSOS RELACIONADOS ÀS URTICÁRIAS AGUDAS?
Normalmente, os agentes infecciosos do trato respiratório superior são os mais descritos como desencadeantes de urticária aguda, mas infecções gastrointestinais e urinárias também foram sugeridas27,28.
Em crianças, infecções causadas pelo herpes vírus (especialmente citomegalovírus, vírus Epstein-Barr, herpes vírus tipo 6 e herpes vírus simplex 1 e 2), podem alternar forma latente e reativação, e são as mais associadas à urticária aguda ou urticária aguda recorrente. Outros vírus também associados à urticária aguda incluem o adenovírus, rotavírus, parvovírus B19 e o vírus sincicial respiratório. Nos adultos são os vírus das hepatites (A, B e C) os mais frequentemente encontrados27.
A sazonalidade de várias infecções respiratórias agudas virais e urticária aguda coincidem, como o recente exemplo da infecção por COVID-19, em que a urticária aguda e a pirexia podem ser as primeiras manifestações da doença, reforçando a importância dessas infecções como uma causa potencial de urticária aguda3,27,28.
Infecções bacterianas por Streptococcus spp, Mycoplasma pneumoniae e Chlamydia pneumoniae também devem ser lembradas por induzir urticária aguda. Parasitas também foram descritos. Os fungos não foram observados como causa da urticária aguda6,29.
No entanto, o papel das infecções clinicamente silenciosas na urticária infantil é discutível. Essa questão requer estudos de caso-controle e acompanhamento da remissão da urticária em resposta à terapia direcionada à infecção. E a possibilidade de que uma combinação específica de vários gatilhos seja necessária para desencadear a urticária aguda pode ser uma explicação para o motivo pelo qual os sintomas podem nunca reaparecer27,28.
COMO DIFERENCIAR A UA DE OUTRAS CONDIÇÕES QUE CURSAM COM LESÕES URTICARIFORMES E/OU ANGIOEDEMA?
Uma questão importante em relação aos pacientes com urticária é ter certeza de que a manifestação clínica é de fato urticária. Uma variedade de condições sistêmicas pode se manifestar com lesões cutâneas semelhantes à urticária, que podem ser transitórias ou persistentes e podem ser apenas uma parte de um processo inflamatório mais complexo envolvendo outros órgãos e sistemas, conforme listados na Tabela 228.
Elementos da história clínica que devem ser elucidados incluem início e duração do quadro, localização e gravidade dos sintomas, presença de sintomas associados, uso de medicamentos, alergias e infecções recentes. O exame físico deve incluir sinais vitais, identificação e caracterização das lesões atuais e sua extensão completa, teste de dermografismo e exame cardiopulmonar para ajudar a descartar anafilaxia e causas infecciosas7.
É fundamental descartar anafilaxia, pois o paciente precisa de tratamento e monitoramento cuidadoso imediatos. Urticária/angioedema associados a sinais e sintomas em outros sistemas que não a pele, como o pulmonar (sibilância, estridor), cardiovascular (hipotensão, taquicardia), gastrointestinal (dor abdominal, vômitos, diarreia) e sistema nervoso (tontura, perda de consciência), pode ocorrer em pacientes com anafilaxia2.
As síndromes urticariformes são extremamente heterogêneas e incluem reações de picadas de artrópodes, dermatite de contato, eritema multiforme, eritema multiforme, reação semelhante à doença do soro, síndrome de Sweet, ptiríase rósea, mastocitose cutânea, angioedema mediado por bradicinina, incluindo o angioedema hereditário (AEH), dermatite urticariforme e pápulas urticariformes pruriginosas da gravidez ou erupção polimórfica da gravidez5,30.
A presença de sintomas como febre, astenia, artralgia, sinais neurológicos, respiratórios ou cardiovasculares, devem alertar os especialistas sobre a possibilidade de um quadro sistêmico, como síndromes autoinflamatórias (síndromes periódicas associadas à criopirina ou síndrome de Schnitzler), síndrome hipereosinofílica (síndrome de Gleich) e a vasculite urticariforme. Esta última, é provavelmente o diagnóstico diferencial mais importante da urticária2,5.
Diferenciar urticária e síndromes urticariformes representa um desafio diagnóstico. Por essa razão, uma avaliação clínica abrangente muitas vezes associada a uma correlação clínico-patológica completa é essencial para o diagnóstico, pois a presença de lesões urticariformes típicas associadas a não resposta aos anti-histamínicos ou a sintomas sistêmicos e a biópsia de pele pode ser útil para confirmar o diagnóstico ou sugerir uma alternativa terapêutica7.
EXISTEM FATORES PREDITIVOS DE GRAVIDADE PARA A UA?
São limitados os estudos sobre a existência de fatores indicativos de gravidade da urticária aguda, uma vez que já está bem estabelecido que as diretrizes atuais não recomendam a realização de testes diagnósticos ou extensa investigação etiológica em pacientes com urticária aguda, não havendo, até o momento, um consenso em relação aos fatores preditivos de gravidade para a urticária aguda2. Segundo publicação da World Allergy Organization (WAO), em adultos, a duração mais longa da urticária é um risco importante para pior prognóstico31.
Por outro lado, em um estudo retrospectivo envolvendo crianças (< 18 anos) com urticária aguda em um serviço de emergência, evidenciou que a idade (pré-escolares e adolescentes), etiologia da urticária (medicamentos e várias infecções), clínica coexistente (sintomas gastrointestinais, pirexia e angioedema) e ausência de história alérgica pessoal foram significativamente associadas à gravidade da doença, mas não a uma duração mais longa32. Em outra publicação, também envolvendo crianças (< 18 anos), os autores relacionam a presença de angioedema (isolado ou associado a urticária) como um sinal precoce de anafilaxia, portanto uma possível apresentação grave28. Entretanto, tais publicações apresentam inúmeras limitações como classificação de gravidade, ausência de grupo controle, coleta de dados incompleta e pequeno grupo amostral, uma vez que a grande maioria dos casos não procura o pronto atendimento (por ser autolimitada, quadros leves), apenas quando há sinais e sintomas de gravidade28.
Recentemente, o fator de transcrição FoxP3 foi proposto como preditor de gravidade da urticária aguda em crianças, no qual níveis séricos baixos de FoxP3 estariam relacionados com o aumento da probabilidade de desenvolver um quadro mais grave de urticária aguda. No entanto, estudos mais robustos se fazem necessários33.
QUAIS SÃO OS EXAMES SUBSIDIÁRIOS INDICADOS NA INVESTIGAÇÃO DA URTICÁRIA AGUDA?
A urticária aguda é autolimitada e, em geral, não requer qualquer medida diagnóstica de rotina na sua investigação. Na maioria das vezes, está associada a infecções virais (principalmente em crianças), mas pode ocorrer espontaneamente sem qualquer relação com algum desencadeante específico1,20.
Exceções ocorrem quando há suspeita de associação com alergia mediada por IgE, como a alguns tipos de alimentos e medicamentos, venenos de insetos e ao látex. Nestes casos, a realização de testes alérgicos cutâneos ou dosagem sérica de IgE específica devem ser considerados, com objetivo de elucidar o diagnóstico, e assim permitir que os pacientes evitem a reexposição ao alérgeno desencadeante da urticária. Testes de provocação podem ser necessários quando os testes para detecção da IgE específica são negativos, ou quando o mecanismo de hipersensibilidade não é mediado por IgE, como na hipersensibilidade não seletiva aos AINEs1,2,20.
QUAL DEVE SER A ABORDAGEM TERAPÊUTICA INICIAL DA URTICÁRIA AGUDA?
O tratamento da urticária é um desafio, uma vez que requer a identificação das causas subjacentes, o que nem sempre é possível, mas representa a única chance de tratar o problema mais do que suprimir os sintomas. Inclui um conjunto de cuidados gerais que consistem em remover ou evitar os fatores que induzem a urticária e/ou angioedema, exemplificados a seguir2:
- controle dos agentes etiológicos, por exemplo agentes físicos, mecânicos, psicogênicos e insetos;
- combate aos agentes infecciosos usando medicações específicas para o controle e tratamento das infecções;
- tratamento específico, com o devido acompanhamento do médico especialista, nos casos de urticária e angioedema associados a doenças sistêmicas como neoplasias, colagenoses, distúrbios endócrinos e outras;
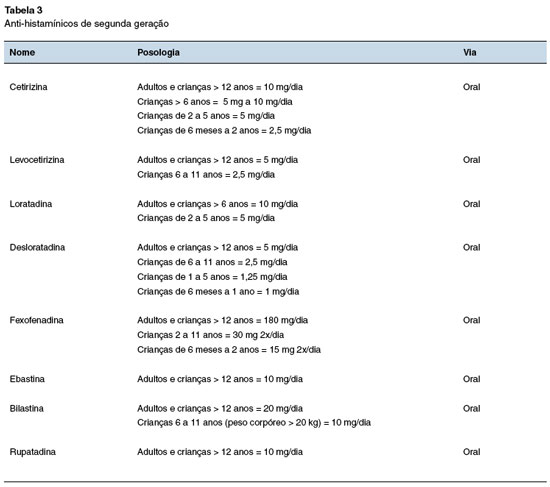
- tratamento medicamentoso com anti-histamínicos (anti-H1) de segunda geração (medicamentos de eleição para o tratamento da urticária aguda).
Os anti-H1 de segunda geração (Tabela 3) são os medicamentos de escolha para tratar a urticária, pois são pouco lipossolúveis, e por isso não atravessam a barreira hematoencefálica, não ocasionando sonolência, impacto na aprendizagem/desempenho e nem os efeitos anticolinérgicos que acarretam boca e olhos secos, constipação, inibição da micção e possível provocação de glaucoma de ângulo estreito. Além disso, têm meia vida mais longa, permitindo sua administração a intervalos de 12 ou 24 horas2,8.
Os anti-histamínicos de primeira geração são os mais antigos e incluem: difenidramina, dexclorfeniramina, hidroxizina e outros. Esses agentes são lipofílicos e facilmente cruzam a barreira hematoencefálica, desse modo, eles se ligam a receptores H1 no sistema nervoso central, causando os efeitos colaterais sedativos que ocorrem em mais de 20% dos pacientes2,8. Existem poucos dados examinando o uso de anti-histamínicos H2 para casos agudos de urticária, e a maioria com resultados controversos, sendo reservados para casos mais graves com sintomas persistentes, mesmo com o uso de anti-H12,8.
O objetivo principal do tratamento farmacológico da urticária aguda com ou sem angioedema é manter o paciente completamente livre de urticas ou do angioedema e aliviar o prurido com o mínimo de efeitos colaterais, visando o controle completo da urticária, considerando a qualidade de vida e segurança do paciente. Um percentual grande dos pacientes se beneficia e permanece sem sintomas com o uso de anti-H1 de segunda geração em doses habituais. Contudo, em alguns casos é necessário quadruplicar a dose do anti-H1 de segunda geração para alcançar o efeito desejado e, deverá ser mantido por 4 a 6 semanas a fim de evitar recidivas da doença2,8.
A escolha de um determinado anti-histamínico deverá ser sempre individualizada, baseada nas necessidades de cada paciente e na experiência clínica do médico. Não são recomendados o uso de diferentes anti-H1 ao mesmo tempo.
Gestantes e lactantes: em geral, o uso de qualquer tratamento sistêmico deve ser evitado em mulheres grávidas, especialmente no primeiro trimestre. Contudo, podem ser tratadas inicialmente com loratadina 10 mg/dia ou cetirizina 10 mg/dia, além da desloratadina, levocetirizina e bilastina. Anti-H1 de primeira geração, como dexclorfeniramina, também podem ser utilizados com segurança na gravidez. Mulheres que amamentam podem ser tratadas com cetirizina ou loratadina 10 mg/dia, uma vez que são pouco excretadas no leite materno, não causando sedação em crianças2.
A URTICÁRIA AGUDA DEVE SER TRATADA COM MEDICAMENTOS POR VIA ORAL OU INJETÁVEL?
Os medicamentos de primeira linha para tratamento da urticária aguda são os anti-H1 de segunda geração, que estão disponíveis apenas para administração oral. Os anti-histamínicos para uso injetável são de primeira geração, como a difenidramina e a prometazina, que devem ser evitados devido aos efeitos colaterais indesejáveis. Portanto, a urticária aguda deve ser tratada preferencialmente com medicamentos por via oral34.
QUANDO UTILIZAR CORTICOSTEROIDES NO TRATAMENTO DA URTICÁRIA AGUDA?
O tratamento com corticosteroides por um período curto (7 dias ou menos) pode ser considerado quando os sintomas da urticária aguda são graves, com angioedema proeminente ou se o quadro persistir por mais tempo e não for resolvido apesar do uso dos anti-H1 de segunda geração2. Em adultos, a dose habitual da prednisona é de 30 a 60 mg por dia; em crianças, utiliza-se preferencialmente a prednisolona na dose de 0,5 a 1 mg/kg/dia2.
A terapia anti-histamínica deve ser continuada durante e após o curso de corticosteroides, pois alguns pacientes experimentam uma exacerbação da urticária à medida que o corticoide vai sendo reduzido ou descontinuado. Se os sintomas não recorrem ao longo dos dias após a interrupção do corticoide, os anti-H1 também podem ser descontinuados. Cursos repetidos de corticosteroides devem ser evitados, pois os riscos de efeitos adversos superam o benefício para a maioria dos pacientes2. Efeitos colaterais associados ao uso dos corticosteroides como supressão adrenal, efeitos sobre o crescimento e mineralização óssea, são improváveis com seu uso por período menor que duas semanas, entretanto, os pacientes devem estar cientes sobre possíveis mudanças no humor, distúrbios gástricos e ganho de peso transitório8.
Conclui-se que a adição de um corticoide à terapia anti-histamínica para tratamento da urticária aguda não deve ser realizada de forma rotineira. Todavia, um ciclo curto via oral pode ser útil para reduzir a duração e atividade da doença nas formas graves e com angioedema proeminente8.
QUANDO UTILIZAR ADRENALINA NO TRATAMENTO DA URTICÁRIA AGUDA?
O uso da adrenalina está indicado apenas nos casos em que a urticária for uma manifestação de um quadro anafilático. Segundo a WAO, anafilaxia é definida como uma reação de hipersensibilidade grave, sistêmica, generalizada, e potencialmente fatal associada a sinais e sintomas em outros órgãos além da pele, como o trato pulmonar (dispneia, sibilos e tosse), sistema gastrointestinal (vômitos e ou diarreia), sistema nervoso central (tontura e perda de consciência) ou cardíaco (mudanças na pressão arterial, frequência cardíaca ou choque)8,30.
A adrenalina é a droga de escolha diante de um diagnóstico de anafilaxia e deve ser aplicada via intramuscular, preferencialmente no músculo vasto lateral da coxa em dose de 0,01 mg/kg (dose máxima de 0,3 mg em crianças e de 0,5 mg em adultos) na concentração de 1:1.000 (1 mg/mL). Pode ser repetida a cada 5-15 minutos8,26.
Em suma, diante de um quadro de urticária e/ou angioedema em um paciente que possui acometimento de outros órgãos além da pele, a adrenalina é o medicamento de primeira escolha8.
EXISTEM FATORES PREDITIVOS PARA EVOLUÇÃO PARA UMA FORMA CRÔNICA DE URTICÁRIA?
A história natural de progressão da urticária aguda para urticária crônica ainda é pouco conhecida. Comert e cols. observaram que em 281 adultos com urticária aguda a duração dos episódios foi mais curta quando o desencadeante suspeito era um alimento ou infecção. Da mesma forma, pacientes com história de rinite, alergia alimentar e testes cutâneos positivos para pólens ou cão, também apresentaram episódios mais curtos de urticária aguda. Por outro lado, pacientes asmáticos apresentaram episódios mais prolongados. No entanto, a duração dos episódios não foi diretamente relacionada à evolução para quadros crônicos. Ainda neste estudo, 953 pacientes com urticária crônica também foram avaliados, e observou-se que hipersensibilidade aos AINEs e alergia alimentar eram fatores independentes associados à urticária crônica. Assim, os autores sugerem que história de hipersensibilidade aos AINEs e alergia alimentar devem ser observados com cuidado em pacientes com urticária aguda, uma vez que sua presença pode predizer uma evolução para a forma crônica35.
Na busca de biomarcadores laboratoriais preditivos de evolução para urticária crônica, 114 pacientes com urticária aguda (dos quais 36% evoluíram para a forma crônica) foram avaliados laboratorialmente e com o teste do soro autólogo (TSA) na primeira visita, e depois nas semanas 7, 12, 24 e 48, e comparados com controles saudáveis. Observou-se que o TSA positivo na primeira visita foi significativamente determinante para o diagnóstico de UCE na semana 7. Além disso, a positividade do TSA foi associada a basopenia e presença de anticorpos antitireoperoxidase. Assim, os autores concluem que estes três fatores foram associados à progressão da urticária aguda para crônica36.
Em um estudo com pacientes pré-escolares, observou-se que apenas 7% daqueles com urticária aguda evoluem com sintomas por mais do que 6 semanas. Os fatores preditivos de cronicidade foram: urticária de etiologia desconhecida, sorologia negativa para herpes vírus e ausência de dermatite atópica37.
De maneira geral, ainda não existem fatores preditivos bem definidos para a evolução para urticária crônica. Novos estudos multicêntricos e envolvendo amostras maiores são necessários para se definir com mais precisão quais são estes fatores, em cada população específica.
CONCLUSÃO
A urticária aguda é uma condição bastante comum na prática médica, especialmente do alergista, dermatologista e generalista. O diagnóstico é sempre desafiador, principalmente nos casos em que não há relação direta com um desencadeante específico, como alimentos, medicamentos ou infecções virais. Investigações extensas não são recomendadas e os exames devem ser direcionados apenas aos agentes suspeitos.
Por outro lado, o tratamento é simples e, na maior parte das vezes, eficaz, baseado no uso de anti-histamínicos de segunda geração. Casos mais graves, especialmente aqueles que se manifestam com angioedema, podem ser tratados com corticosteroides associados aos anti-histamínicos. A adrenalina deve ser restrita aos casos de urticária aguda associada ao acometimento de outros órgãos ou sistemas (anafilaxia).
O conhecimento das diretrizes atuais, assim como das principais questões práticas pertinentes ao tema, é fundamental para uma prática médica de excelência, visando sempre as melhores soluções para o paciente.
CONFLITO DE INTERESSES
Regis Albuquerque Campos: pesquisa clínica, advisory board e speaker para a Novartis®. Eli Mansour: speaker, apoio para eventos e assessoria científica para Novartis®, CSL Behring®, Takeda® e Sanofi®. Solange Oliveira Rodrigues Valle: pesquisa clínica, advisory board e speaker para a Novartis®. Luis Felipe Chiaverini Ensina: pesquisa clínica, advisory board e speaker para a Novartis® e Sanofi®; advisory board e speaker para a Abbvie®; speaker para a Mantercorp®. Carolina Tavares de Alcântara, Daniela Farah Teixeira Raeder, Fernanda Lugao Campinhos, Larissa Silva Brandão, Alfeu Tavares França, Rozana de Fátima Gonçalves, Janaina Michelle Lima Melo, Gabriela Andrade Coelho Dias, Leila Vieira Borges Trancoso Neves e Rosana Câmara Agondi informam não possuir conflitos de interesse neste artigo.
REFERÊNCIAS
1. Ensina LF, Valle SOR, Campos RA, Agondi R, Criado P, Bedrikow RB, et al. Guia prático da Associação Brasileira de Alergia e Imunologia para o diagnóstico e tratamento das urticárias baseado em diretrizes internacionais. Arq Asma Alerg Imunol. 2019;3(4):382-92.
2. Zuberbier T, Abdul Latiff AH, Abuzakouk M, Aquilina S, Asero R, Baker D, et al. The international EAACI/GA2LEN/EuroGuiDerm/APAAACI guideline for the definition, classification, diagnosis, and management of urticaria. Allergy. 2022;77(3):734-66. doi: 10.1111/all.15090.
3. Minasi D, Manti S, Chiera F, Licari A, Marseglia GL. Acute urticaria in the infant. Pediatr Allergy Immunol. 2020;31(Suppl. 26):49-51.
4. Losappio L, Heffler E, Bussolino C, Cannito CD, Carpentiere R, Raie A, et al. Acute urticaria presenting in the emergency room of a general hospital. Eur J Intern Med. 2014;25(2):147-50.
5. Peroni A, Colato C, Zanoni G, Girolomoni G. Urticarial lesions: if not urticaria, what else? The differential diagnosis of urticaria: part II. Systemic diseases. J Am Acad Dermatol. 2010; 62 (4): 557-70.
6. Pite H, Wedi B, Borrego LM, Kapp A, Raap U. Management of childhood urticaria: current knowledge and practical recommendations. Acta Derm Venereol. 2013;93(5):500-8.
7. Nettis E, Foti C, Ambrifi M, Baiardini I, Bianchi L, Borghi A, et al. Urticaria: recommendations from the Italian Society of Allergology, Asthma and Clinical Immunology and the Italian Society of Allergological, Occupational and Environmental Dermatology. Clin Mol Allergy. 2020;6;18:8.
8. Bernstein JA, Lang DM, Khan DA, Craig T, Dreyfus D, Hsieh F, et al. The diagnosis and management of acute and chronic urticaria: 2014 update. J Allergy Clin Immunol. 2014;133(5):1270-7.
9. Church MK, Kolkhir P, Metz M, Maurer M. The role and relevance of mast cells in urticaria. Immunol Rev. 2018;282(1):232-47.
10. Siebenhaar F, Redegeld FA, Bischoff SC, Gibbs BF, Maurer M. Mast cells as drivers of disease and therapeutic targets. Trends Immunol. 2018;39(2):151-62.
11. Huston DP, Sabato V. Decoding the Enigma of Urticaria and Angioedema. J Allergy Clin Immunol Pract. 2018;6(5):181-2.
12. McNeil BD, Pundir P, Meeker S, Han L, Undem BJ, Kulka M, et al. Identification of a mast cell specific receptor crucial for pseudo-allergic drug reactions. Nature. 2015;519:237-41.
13. Ali H. Mas-related G protein coupled receptor-X2: a potential new target for modulating mast cell-mediated allergic and inflammatory diseases. J Immunobiol. 2016;1:115.
14. Azimi E, Reddy VB, Seadi Pereira PJ, Talbot S, Woolf CJ, Lerner EA. Substance P activates Mas-related G protein-coupled receptors to induce itch. J Allergy Clin Immunol. 2017;140:447-53.
15. Jimenez-Rodriguez TW, Garcia-Neuer M, Alenazy LA, Castells M. Anaphylaxis in the 21st century: phenotypes, endotypes, and biomarkers. J Asthma Allergy. 2018;11:121-42.
16. Migeotte I, Communi D, Parmentier M. Formyl peptide receptors: a promiscuous subfamily of G protein-coupled receptors controlling immune responses. Cytokine Growth Factor Rev. 2006;17:501-19.
17. Davis MDP, Van Der Hilst JCH. Mimickers of Urticaria: Urticarial Vasculitis and Autoinflammatory Diseases. J Allergy Clin Immunol Pract. 2018;6(4):1162-70.
18. Sandig H, Bulfone-Paus S. TRL signaling in mast cells: common and unique features. Front Immunol. 2012;3:1-29.
19. Niyonsaba F, Ushio H, Hara M, Yokoi H, Tominaga M, Takamori K, et al. Antimicrobial peptides human beta-defensins and cathelicidin LL37 induce the secretion of a pruritogenic cytokine IL-31 by human mast cells. J Immunol. 2010;184:3526-34.
20. Maurer M, Zuberbier T, Metz M. The Classification, Pathogenesis, Diagnostic Workup, and Management of Urticaria: An Update. Handb Exp Pharmacol. 2022;268:117-33. doi: 10.1007/164_2021_506.
21. Jares EJ, Sanchez-Borges M, Cardona-Villa R, Ensina LF, Arias-Cruz A, Gómes M, et al. Multinational experience with hypersensitivity drug reactions in Latin America. Ann Allergy Asthma Immunol. 2014;113(3):282-9.
22. Sanchez-Borges M. NSAID hypersensitivity (respiratory, cutaneous, and generalized anaphylactic symptoms). The Medical clinics of North America. 2010;94(4):853-64.
23. Kowalski ML, Woessner K, Sanak M. Approaches to the diagnosis and management of patients with a history of nonsteroidal anti-inflammatory drug - related urticaria and angioedema. J Allergy Clin Immun. 2015;136(2):245-51.
24. Cunha FS, Mambriz APM, Araujo CA, Lacerda AE, Ensina LF, et al. Tolerância ao paracetamol em crianças com hipersensibilidade não seletiva aos anti-inflamatórios não esteroidais. Arq Asma Alerg Imunol. 2019;3(2):163-7.
25. Andreozzi L, Giannetti A, Cipriani F, Caffarelli C, Mastrorilli C, Ricci G. Hypersensitivity reactions to food and drug additives: problem or myth? Acta Biomed. 2019;90(3-S):80-90.
26. Pier J, Bingemann TA. Urticaria, Angioedema, and Anaphylaxis. Pediatr Rev. 2020;41(6):283-92.
27. Imbalzano E, Casciaro M, Quartuccio S, Minciullo PL, Cascio A, Calapai G, et al. Association between urticaria and virus infections: A systematic review. Allergy Asthma Proc. 2016;37(1):18-22.
28. Techasatian L, Phungoen P, Chaiyarit J, Uppala R. Etiological and predictive factors of pediatric urticaria in an emergency context. BMC Pediatr. 2021;21(1):92.
29. Minciullo PL, Cascio A, Barberi G, Gangemi S. Urticaria and bacterial infections. Allergy Asthma Proc. 2014;35(4):295-302.
30. Schaefer P. Acute and Chronic Urticaria: Evaluation and Treatment. Am Fam Physician. 2017;95(11):717-24.
31. Sánchez-Borges M, Asero R, Ansotegui IJ, Baiardini I, Bernstein JA, Canonica GW, et al.; WAO Scientific and Clinical Issues Council. Diagnosis and treatment of urticaria and angioedema: a worldwide perspective. World Allergy Organ J. 2012;5(11):125-47.
32. Liu TH, Lin YR, Yang KC, Tsai YG, Fu YC, Wu TK, et al. Significant factors associated with severity and outcome of an initial episode of acute urticaria in children. Pediatr Allergy Immunol. 2010;21(7):1043-51.
33. Maltsev SV, Sizyakina LP, Lebedenko AA. The role of transcription factor FoxP3 as a predictor of acute and chronic urticaria in children. Medical Herald of the South of Russia. 2021;12(3):50-4.
34. Abella BS, Berger WE, Blaiss MS, Stiell IG, Herres JP, Moellman JJ, et al. Intravenous Cetirizine Versus Intravenous Diphenhydramine for the Treatment of Acute Urticaria: A Phase III Randomized Controlled Noninferiority Trial. Ann Emerg Med. 2020;76(4):489-500.
35. Comert S, Celebioglu E, Karakaya G, Kalyoncu AF. The general characteristics of acute urticaria attacks and the factors predictive of progression to chronic urticaria. Allergol Immunopath. 2013;41(4):239-45.
36. Magen E, Zueva E, Mishal J, Schlesinger M. The clinical and laboratory characteristics of acute spontaneous urticaria and its progression to chronic spontaneous urticaria. Allergy Asthma Proc. 2016;37(5):394-9.
37. Cetinkaya PG, Soyer O, Esenboga S, Sahiner UM, Teksam O, Sekerel BE. Predictive factors for progression to chronicity or recurrence after the first attack of acute urticaria in preschool-age children. Allergol Immunopath. 2019;47(5):484-90.